《西安交通大学第二附属医院关于新型冠状病毒感染若干问题的多学科诊疗的推荐意见》发布
前 言
新型冠状病毒感染(简称新冠感染)疫情已持续了3年,国内外学者对其病原学、流行病学、发病机制、临床表现、诊断和治疗等都进行了很多研究,有了一定的认识。但新冠病毒变异性强,目前主流毒株为奥密克戎变异株。尽管这种毒株致病力、致死率明显下降,但其传播力明显增强。进入去年12月份以来,新冠病毒感染患者激增,也出现了不少重型和危重型患者。国家卫健委及时推出了第十版《新型冠状病毒感染诊疗方案(试行版)》,对指导、规范新冠感染患者的诊疗起到了极大地推动作用。为了更好的发挥第十版指南的作用,在认真学习各种指南、共识、文献并结合我们自己有限的临床经验的基础上,由我院呼吸与危重症医学科牵头,组织心血管内科、肾脏内科、风湿免疫科、康复科、中医科、营养科等相关学科就新冠感染诊疗中的一些问题进行了细化和归类,并在此基础上认真讨论,形成了如下推荐意见,供大家参考。
编 委 会
【指 导】
刘 昌 西安交通大学第二附属医院
李宗芳 西安交通大学第二附属医院
【主 编】
【副主编】
张 洁 西安交通大学第二附属医院呼吸与危重症医学科
刘 昀 西安交通大学第二附属医院呼吸与危重症医学科
方 萍 西安交通大学第二附属医院呼吸与危重症医学科
【编 委】 (按姓名首字母排序,不分先后)
和 平 西安交通大学第二附属医院呼吸与危重症医学科
柯 蕊 西安交通大学第二附属医院呼吸与危重症医学科
宋 敏 西安交通大学第二附属医院营养科
王春亚 西安交通大学第二附属医院呼吸与危重症医学科
杨 侠 西安交通大学第二附属医院呼吸与危重症医学科
张 明 西安交通大学第二附属医院呼吸与危重症医学科
目 录
一、新冠病毒感染需重点关注的症状
二、沉默性缺氧
三、细胞因子风暴
四、淋巴细胞计数
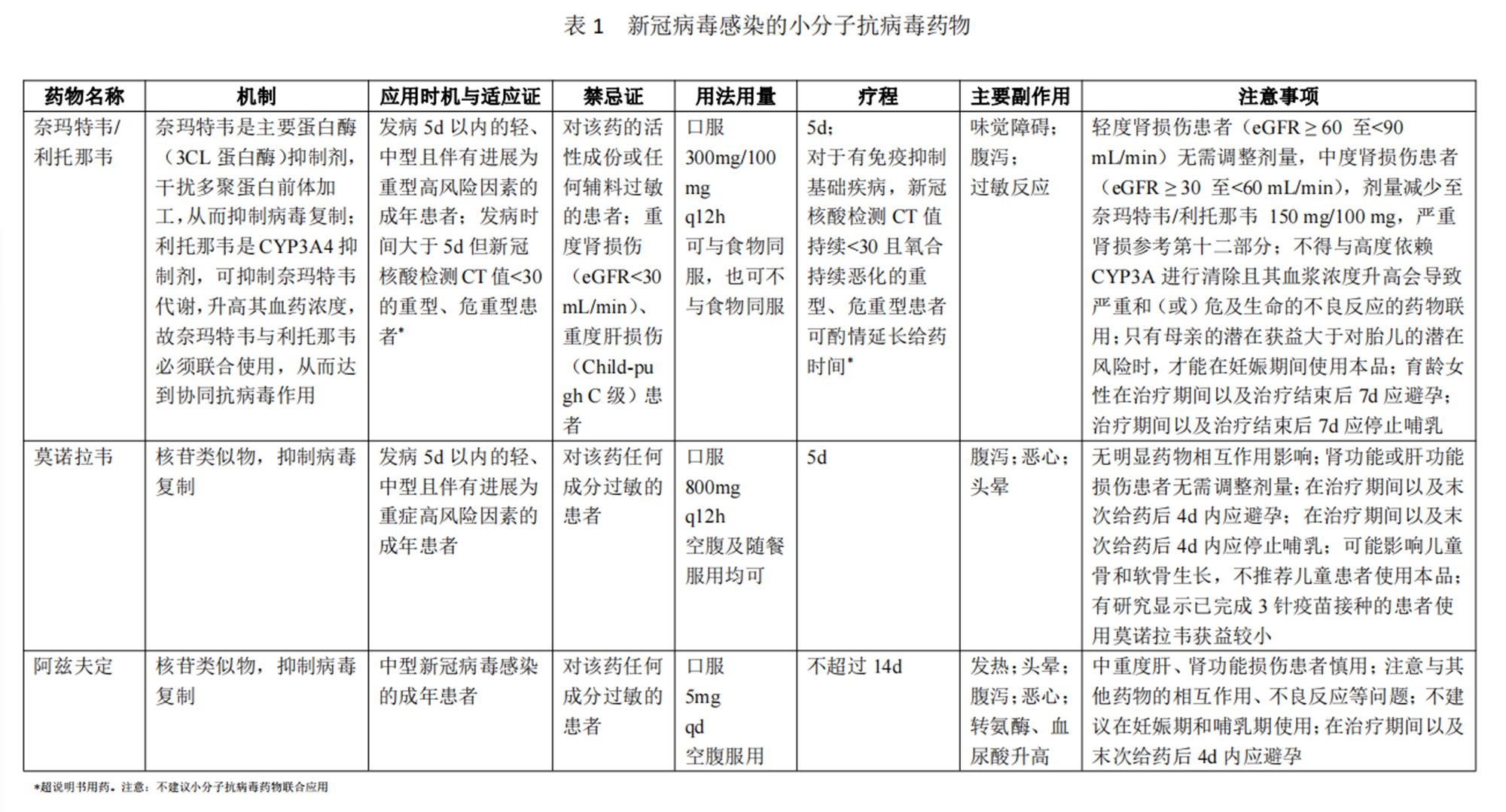
五、抗病毒治疗
六、免疫治疗
七、抗凝治疗
八、俯卧位通气
九、呼吸支持
十、抗生素的使用
十一、新冠病毒相关心肌炎及心脏疾病合并新冠感染
十二、慢性肾脏病(CKD)合并新冠及新冠病毒相关急性肾损伤(AKI)
十三、新冠病毒感染的营养支持
十四、新冠病毒感染的康复治疗
十五、新冠病毒感染的中医推荐
十六、吸入糖皮质激素的应用
十七、新冠反弹的处理和鉴别
十八、总结:新冠病毒感染不同阶段的治疗重点
正 文
一、新冠病毒感染需重点关注的症状
面对新冠病毒感染患者,一定要详细询问有无气短、气促、呼吸困难、心慌、胸闷、胸痛、咳血等。若有,一定要考虑到可能出现了肺炎或肺栓塞,甚至心肌炎、心肌梗塞或心功能不全。这些是患者猝死的主要原因,需重点关注。
机制:
1、尽管新冠病毒感染主要累及上呼吸道,但也有部分患者会出现肺炎,若肺炎范围大或有肺部基础疾病者,则可能发生低氧血症,甚至呼吸衰竭。
2、新冠感染后容易导致血管内皮细胞损伤;新冠感染后发热,应用退热药物后大量发汗等,造成血液浓缩;新冠感染后部分患者乏力明显,活动少。这些因素都容易导致肺栓塞的形成。
3、新冠病毒感染后除出现肺部感染外,还容易诱发原有心脏病患者病情加重,甚至出现心肌梗塞、心衰、高血压、恶性心律失常、猝死等;新冠病毒感染也可以累及心肌,造成心肌损伤,如累及心脏传导系统,可出现各种类型心律失常等,严重者可引起爆发性心肌病、心衰,甚至猝死。
处理:
1、尽快检查D-二聚体、血气分析(建议门诊医师随身携带指脉氧仪)、胸部CT;心电图、心肌损伤标志物(尤其是肌钙蛋白)、BNP(或NT-proBNP)等。
2、若上述检查有异常,则建议住院诊疗。
二、沉默性缺氧
沉默性缺氧又称为静默型低氧血症。其主要是由新冠病毒感染引起的缺氧程度与临床表现不符的低氧血症。这类患者在不吸氧时血氧饱和度往往低于93%,甚至部分患者低于80%,但患者并无气短、气促、胸闷及呼吸困难等症状。或者静息状态患者血氧饱和度与基础值变化不大,并无呼吸困难加重等症状,但活动耐量较基础下降,日常活动即会引起血氧饱和度下降至少4%~5%。若不及时治疗,易导致多脏器功能不全,甚至死亡。
机制:
不明。可能与下列因素有关:1、新冠病毒感染造成肺小血管收缩,微血栓形成,通气血流比例失调等;2、新冠病毒感染导致的肺炎属于间质性肺炎,一般不出现二氧化碳潴留,故患者气促不明显;3、沉默性缺氧主要发生在老年人及有严重基础疾病的患者,而这些患者对缺氧往往已耐受或不敏感。
高危人群:
老年人,糖尿病、冠心病、慢性阻塞性肺疾病等患者。
临床表现:
可出现肌肉酸痛、乏力、咳嗽、发热及大汗等,特别要注意的是口唇及四肢末梢紫绀。部分老年人可无发热、咳嗽、胸闷、气短等任何不适,或既往慢性疾病的症状并无加重,仅表现为食纳差、精神差、嗜睡等,但活动后有突然晕厥或猝死的可能。
鉴别:
密切监测血氧饱和度,必要时对能够配合的患者行氧负荷试验,如六分钟步行试验,如试验后血氧饱和度较基础值下降4%~5%以上,提示存在沉默性缺氧。
处理:
尽早住院治疗,积极氧疗,心电监护,俯卧位,抗病毒治疗,抗凝治疗,呼吸支持治疗,基础病治疗,防治并发症。
三、细胞因子风暴
定义:细胞因子风暴是指新冠病毒感染机体后,巨噬细胞、中性粒细胞等炎症细胞广泛浸润并产生大量细胞因子和趋化因子(TNF-α、IL-1、IL-6、IL-12、IFN-α、IFN-β、IFN-γ、MCP-1和IL-8)的现象,是引起急性呼吸窘迫综合征(ARDS)和多脏器衰竭的重要原因。
临床特点:1、患者几乎都有发热症状,可能出现疲劳、厌食、头痛、皮疹、腹泻、关节痛、肌痛和神经精神症状。多数患者有呼吸系统症状,包括咳嗽和呼吸急促,可发展为ARDS,并伴有低氧血症,可能需要机械通气。此外,部分患者可迅速发展为弥散性血管内凝血,伴有血管闭塞或大出血、呼吸困难、低氧血症、低血压、血管扩张性休克和死亡。2、细胞因子风暴发生时,非特异性炎症标志物如C反应蛋白(CRP)普遍升高。部分患者伴有高甘油三酯血症和各种血细胞计数异常,如白细胞变化、贫血、血小板减少,以及铁蛋白和D-二聚体水平升高。通常血清炎症介质、细胞因子水平会显著升高,如IFN-γ、IL-6、IL-10和sIL-2Rα等。
IL-6:IL-6是一种功能广泛的多效性细胞因子,可激活JAK-STAT通路,诱导炎症反应并可能形成细胞因子风暴,为ARDS及其他肺外脏器损伤的重要因素。其有以下临床意义:1、重型及危重型患者早期预警;2、预测疾病进展程度,患病期间IL-6水平≥80 pg/ml时患者发生呼吸衰竭的概率为92%,较IL-6水平较低的患者高22倍,因此IL-6可预测呼吸衰竭,指导机械通气;3、死亡的独立危险因素;4、指导重型及危重型新冠患者的免疫治疗;5、指导抗生素的合理使用。
干预:1、抗休克治疗:输液保障血容量,应用血管活性药物,必要时机械通气,保护重要脏器的功能;2、支持和对症治疗:常规输液、维持水电解质及酸碱平衡、营养支持等;3、抑制过多的免疫细胞活化和细胞因子产生:临床多采用适当剂量和疗程的糖皮质激素,或非甾体类抗炎药和自由基清除剂(大量维生素C或维生素E)等治疗措施;4、抗体中和细胞因子风暴:如托珠单抗、JAK抑制剂(见第六部分免疫治疗)等。
四、淋巴细胞计数
淋巴细胞绝对值:属于免疫反应失衡指标,低淋巴血症与疾病严重程度及预后密接相关,淋巴细胞计数<500/μl提示预后差。淋巴细胞亚型低于以下数值与高住院死亡风险相关:CD3+ T细胞<200/μl,CD4+ T细胞<100/μl,CD8+ T细胞<100/μl,B细胞<50/μl。
既往研究表明,新冠病毒感染患者T淋巴细胞亚群变化主要表现为T淋巴细胞数量减少和 CD4+/CD8+ 比值增加,且与病情严重程度正相关;糖皮质激素治疗可缓解 CD4+/CD8+ 比值上升,但加剧了 T 淋巴细胞减少。另有研究表明,淋巴细胞耗竭现象(PLD)的出现与疾病的严重程度相关。当CD4淋巴细胞低于200 cells/mm3时,T细胞耗竭的患者对真菌感染的易感性增加。《细胞·代谢》发表了武汉大学研究成果,该研究通过对来自湖北省21家医院12862例新冠病毒感染住院患者进行回顾性分析发现,“中性粒细胞/淋巴细胞比值(NLR)”与新冠患者的死亡风险以及使用糖皮质激素是否获益密切相关。当NLR值高于6.11时,使用糖皮质激素和降低死亡率、改善预后显著相关;当NLR值低于6.11时,使用糖皮质激素不仅不能获益,反而会增加高血糖和感染的风险。淋巴细胞无下降或短暂下降后恢复,提示糖皮质激素治疗有效,免疫抑制作用有限,可继续应用,必要时适当延长应用的时间,否则需及时停用。
五、抗病毒治疗
目前抗病毒推荐小分子抗病毒药物及中和抗体,具体如下:
小分子抗病毒药物(详见第5页表1)
抗体及康复者恢复期血浆*
1、安巴韦单抗/罗米司韦单抗注射液
作用机制:安巴韦单抗/罗米司韦单抗靶向结合新冠病毒S蛋白受体结合域不同部位,阻断病毒与ACE2结合,抑制病毒感染细胞从而发挥中和效应。
适应证:轻、中型且伴有进展为重症高风险因素的成人和青少年(12~17岁,体重≥ 40kg)患者。
用法用量:安巴韦单抗/罗米司韦单抗的剂量分别为1000 mg。在给药前两种药品分别以100ml生理盐水稀释后,经静脉序贯输注给药,以不高于4 ml/min的速度静脉滴注,之间使用生理盐水100ml冲管。在输注期间对患者进行临床监测,并在输注完成后对患者进行至少1h的观察。
不良反应:过敏反应、腹泻、呕吐、发热、寒战、支气管炎、输液相关反应、血压升高、失眠、咳嗽、流涕。
2、静注COVID-19 人免疫球蛋白
作用机制:该药含有高纯度、高效价新冠中和抗体,可中和新冠病毒,使其失去感染性,且其保留的IgG可能抑制炎症介质的释放,减轻炎症反应;此外其含有多种抗体形成的复杂免疫网络,具有免疫替代和免疫调节的双重作用。
适应证:有重症高风险因素、病毒载量较高、病情进展较快的病程早期患者。
用法用量:使用剂量为轻型100mg/kg,中型200mg/kg,重型400mg/kg,静脉输注,根据患者病情改善情况,次日可再次输注,总次数不超过 5 次。该药必须严格单独输注,不得与其他药物混合使用。
3、康复者恢复期血浆
作用机制:康复者恢复期血浆是从新冠肺炎康复者采集的富含高浓度IgG抗体的血浆,能迅速与新冠病毒结合,中和或清除病毒。且可能通过增加病毒抗原的处理和呈递来增强适应性免疫反应。
适应证:可在病程早期用于有重症高风险因素、病毒载量较高、病情进展较快的患者。
用法用量:输注剂量为200~500ml(4~5ml/kg),可根据患者个体情况及病毒载量等决定是否再次输注。
注意事项:由于病毒变异株的出现,应选择同种变异株康复者恢复期血浆。
*需要注意的是随着病毒变异株的不断出现,抗体类药物的有效性也有所变化,应根据药物可及性、最新版诊治指南及高水平循证医学证据选择合适的药物。
六、免疫治疗
1、糖皮质激素的使用建议
推荐策略:应用于重型或危重型新冠感染患者。
推荐基础:糖皮质激素可抑制新冠感染后机体过度的免疫反应及炎症风暴所导致的新冠肺炎及脏器损伤。
适应证:新冠感染重型及危重型患者。
使用时机:氧合指标进行性恶化,影像学进展迅速,机体炎症反应激活(如IL-6、D-二聚体显著升高等)。
用法用量:地塞米松5~6mg/d,特殊体重按1mg/10kg剂量,或甲泼尼龙40mg/d,3~5d后可酌情减量为20mg/d,糖皮质激素疗程7~10d。患者症状好转、炎症控制后应尽早停用糖皮质激素,疗程超过14d的糖皮质激素治疗应逐渐减停,避免糖皮质激素戒断症状。
使用人群:用于新冠感染后炎症反应强烈或存在炎症风暴患者。
注意事项:既往有地塞米松、甲泼尼龙过敏或禁忌者可“等效剂量”转换为强的松或氢化可的松。
2、托珠单抗的使用建议
推荐策略:常和糖皮质激素联合应用于新冠感染后高炎症状态的早期治疗。
推荐基础: IL-6是一种多效性细胞因子,在新冠感染重症患者发生的“炎症因子风暴”中起至关重要的作用。早期应用IL-6抑制剂可以降低机械通气使用率和死亡率。
适应证: 进展性重型及危重型患者。
使用时机:不能用细菌感染解释的IL-6水平明显升高(尤其≥3倍正常值)及CRP、铁蛋白显著升高。
用法用量: 推荐单次给药,静脉注射剂型推荐剂量4~8mg/kg,生理盐水稀释至100ml,输注时间大于1 h;当静脉剂型不可及时,可考虑皮下剂型,皮下剂型常规推荐剂量为324mg(2支),体重≤50kg 推荐162mg(1支),体重≥100kg 推荐 486mg(3支) 皮下注射。首次用药疗效不佳者,可在首剂给药12h后,1~3d内酌情追加应用1 次(剂量同前)。
使用人群:常和糖皮质激素联用,用于新冠感染后高炎症状态患者,气管插管机械通气后早期患者。
注意事项:既往对托珠单抗过敏患者禁用,活动性结核患者禁用,肝功转氨酶≥10倍上限慎用。
3、巴瑞替尼的使用建议
推荐策略:可以作为托珠单抗的替代药物。
推荐基础:巴瑞替尼通过抑制JAK1、JAK2通路阻断IL-6等炎症性细胞因子的信号传导。
适应证: 进展性重型及危重型患者。
使用时机:不能用细菌感染解释的IL-6、IL-8、IL-10等细胞因子水平明显升高及CRP、铁蛋白显著升高。
用法用量:巴瑞替尼 4mg/d 口服 每日1次,体重≤50kg者推荐 2mg/d,疗程7~14d,如患者≥65岁且和糖皮质激素联用,建议加用低分子肝素抗凝治疗以预防血栓形成。
使用人群:常和糖皮质激素联用,用于新冠感染后期高炎症状态患者。
注意事项:既往有脑梗、肺栓塞、静脉血栓病史患者禁用,严重肾功能不全患者禁用,带状疱疹感染期间禁用,有血栓高危因素患者慎用,合并严重细菌感染患者慎用。
七、抗凝治疗
推荐基础:血管内高凝状态及微血栓形成是新冠病毒感染重要的病理生理学机制:1、新冠病毒可以直接导致血管内的红细胞发生聚集;2、新冠病毒直接损伤内皮细胞,激活凝血;3、新冠病毒激活的炎症因子风暴,继发激活凝血;4、低氧血症不仅增加血液黏稠度,还可通过依赖于缺氧诱导因子(HIF)的信号通路发挥促凝作用;5、使用糖皮质激素及卧床都增加血栓发生风险;6、自身免疫机制可能也参与了新冠感染患者血栓事件。
适应证:
用于具有重症高风险因素、病情进展较快的中型病例,以及重型和危重型病例。
禁忌证:
治疗剂量肝素抗凝的禁忌证:血小板<50×109/L;血红蛋白<80 g/L;需双联抗血小板治疗;既往30 d内因出血需急诊就诊;出血性疾病病史;遗传性或活动性获得性出血性疾病;严重肾功能不全。
预防剂量肝素抗凝的禁忌证:近期中枢神经系统出血;活动性大出血且24 h内输血>2个单位;血小板<50×109/L;严重肾功能不全。
用法用量:
无静脉血栓栓塞证据的非住院患者:不推荐抗凝治疗。
无静脉血栓栓塞证据住院非吸氧患者:不推荐抗凝治疗。
住院需要低流量吸氧且不需要住重症监护室(ICU)且低出血风险的患者:推荐治疗剂量的低分子肝素抗凝,100IU/kg ih q12h。
入住ICU或需高流量氧疗的成年患者,无抗凝禁忌:推荐预防剂量低分子肝素抗凝,100IU/kg ih qd。
已确诊静脉血栓栓塞症患者:推荐治疗剂量的低分子肝素抗凝,100IU/kg ih q12h。
疗程:抗凝治疗持续14 d或直至其转入ICU或出院。
特殊情况:可通过监测抗Xa 活性使用低分子肝素抗凝。
肾功能不全:eGFR ≥30ml/min,正常抗凝,无需调整剂量;
eGFR 15~29 ml/min,减半剂量抗凝;
eGFR<15 ml/min 或透析患者,首选普通肝素。
妊娠期:因新冠肺炎住院的孕妇,无相关禁忌时,推荐预防剂量抗凝,低分子肝素 100IU/kg ih qd(本部分尚缺少大规模循证医学证据支持)。
轻型新冠患者也应警惕静脉血栓栓塞相关风险。
八、俯卧位通气
俯卧位通气是新冠病毒感染治疗中非常重要的一项措施,对于改善预后、降低患者插管率起到关键性作用,值得大力推广。然而在临床实践中发现俯卧位通气的执行情况存在诸多问题,如方式不恰当、执行力度不够等,本部分就此方面加以阐述,以优化俯卧位临床执行策略。
机制:
1、促进塌陷肺泡复张
ARDS主要病理改变为重力依赖区域的小气道陷闭和肺泡塌陷,非重力依赖区域肺泡过度通气。俯卧位通气可促进背侧肺泡重新开放,增加气血交换面积。
2、改善通气血流比
俯卧位时肺内血流重新分布,腹侧区域血流增加而背侧区域血流减少,同时腹侧区域通气减少而背侧区域通气增加,通气血流比明显改善。
3、改善呼吸系统顺应性
俯卧位时,肺顺应性增加,胸壁顺应性下降,但肺顺应性增加较胸壁顺应性下降明显,故呼吸系统总顺应性增加。
4、利于痰液引流
机械通气患者由于体位及镇静肌松药物的使用,深部痰液难以得到有效引流,俯卧位时,由于重力的作用,痰液引流更为充分。
5、俯卧位通气对循环系统影响
俯卧位通气促进肺泡复张、纠正低氧和高碳酸血症,从而降低肺血管阻力,改善右心功能。另外,俯卧位时因腹压增高,导致回心血量增加,从而增加心输出量。
适应证:
具有重症高风险因素、病情进展较快的中型、重型和危重型病例,应当给予规范的俯卧位治疗,建议每天不少于12h。
俯卧位方式:
1、清醒俯卧位:
(1)在未吸氧时,患者一旦出现SpO2≤93%和呼吸频率>22次/min,可考虑实施俯卧位治疗。
(2)对需要进行非有创氧疗支持的患者,可根据其耐受性、安全性和舒适度实施俯卧位治疗。
2、经典俯卧位:
对伴有中、重度ARDS需接受有创机械通气和(或)体外膜氧合器(ECMO,又称体外膜肺)治疗的重型或危重型新冠病毒感染患者,应在ICU内实施俯卧位治疗。
3、改良俯卧位:
适用于一些特殊病人,如孕妇、肥胖、腹腔高压、气管切开、头面部损伤等,不方便行常规俯卧位的患者。
禁忌证:
1、存在气道梗阻风险;
2、心源性肺水肿导致的呼吸衰竭;
3、身体腹侧体表存在损伤或伤口而影响俯卧位实施;
4、存在颈椎、脊柱不稳定性骨折需要固定;
5、存在青光眼或其他眼压急剧升高的情况;
6、存在颅脑损伤等导致的颅内高压;
7、存在肺栓塞高危风险;
8、急性出血性疾病。
开始与结束时机及持续时间:
1、开始时机:对符合适应证的患者,应尽早实施俯卧位治疗。
2、持续时间:
(1)清醒俯卧位:每次持续时间应根据患者氧合改善和耐受情况确定,一般维持俯卧位2~4 h后若患者不耐受可变换体位,之后再改为俯卧位,每天可重复3~6次,建议每天总治疗时间尽可能>12 h。对于不能有效坚持而俯卧位非常必要的重型患者可酌情加用镇痛镇静药物辅助进行俯卧位,但应注意观察患者呼吸状态。
(2)经典俯卧位:建议每次治疗时间至少12 h以上。
3、需及时终止治疗情况:治疗2~4 h后氧合未得到有效改善,甚至下降。 治疗2~4 h后,动脉二氧化碳分压(PaCO2)进行性增高。治疗无法获益且出现相关并发症,尤其是危及生命的并发症时,如心搏骤停、血流动力学不稳定、恶性心律失常、气管导管移位或脱出等。
4、撤离时机:
经临床充分评估,患者原发病情得以控制,肺部病灶呈吸收好转趋势,氧合情况明显改善,可考虑停止俯卧位治疗。①清醒俯卧位:患者呼吸平稳,无需氧疗,SpO2能维持在94%以上。②经典俯卧位:恢复仰卧位后氧合指数明显改善,PaO2/FiO2>150 mmHg能维持6 h以上。
九、呼吸支持
呼吸支持技术是重症新冠病毒感染患者的重要治疗措施,主要包括普通氧疗(鼻导管、普通面罩、文丘里面罩或非重复呼吸储氧面罩等)、经鼻高流量氧疗(HFNO)、无创正压通气(NIPPV)、有创正压通气(IPPV)和体外膜肺氧合(ECMO)技术。
1、氧疗目标:对于新冠感染合并有CO2潴留风险的患者,SpO2推荐理想目标为88%~93%。对于无CO2潴留风险的患者,SpO2推荐理想目标为94%~98%。
2、普通氧疗:PaO2/FiO2低于300mmHg的重型病例均应立即给予氧疗。包括鼻导管吸氧(FiO2最高<50%),普通面罩(FiO2最高60%,部分湿化),储氧面罩(FiO2最高80%),文丘里面罩(FiO2最高60%,高流速冲刷部分二氧化碳,但湿化有限)等,并短时间(1~2 h)密切观察,若呼吸窘迫和(或)低氧血症无改善,应改变当前氧疗方式。
3、HFNO与NPPV:适用150mmHg<氧合指数(PaO2/FiO2)<300 mmHg的患者,同时伴有呼吸频率>25次/min或呼吸窘迫。HFNO流速最低设置30 L/min,如需>60 L/min,提示呼吸窘迫。伴有慢性阻塞性肺疾病和心源性肺水肿的危重症患者,首选NPPV治疗。
ROX指数[(SpO2/FiO2)/呼吸频率]> 4.88,预示HFNO成功可能性大;ROX指数3.85~4.88,HFNO可能失败; ROX指数< 3.85,不推荐使用HFNO。出现下列情况提示HFNO治疗失败:PaO2/FiO2< 150 mmHg;呼吸频率>35次/min;血流动力学不稳定;酸中毒(pH值< 7.3)等。HFNO治疗失败或不耐受,可在严密监测的前提下短时间(1~2 h)尝试NPPV。一旦HFNO或NPPV失败,应尽早气管插管有创正压通气,避免气管插管延迟和紧急气管插管。
4、气管插管指征:目前无统一指征,可以参考以下指标进行综合判断:HFNO、NPPV支持下PaO2/FiO2< 120 mmHg,二氧化碳潴留进行性加重伴pH值< 7.3;严重的呼吸窘迫(如呼吸频率> 30次/min、胸腹矛盾呼吸,潮气量> 500ml,分钟通气量> 14 L/min);气道保护能力差,痰液引流障碍;血流动力学不稳定;意识障碍等。
5、IPPV策略:遵循肺保护性通气策略,建议参数如下:
(1)潮气量4~8 ml/kg理想体重,平台压<30 cmH2O和驱动压<15 cmH2O。对于呼吸系统顺应性正常或轻度降低(≥40 ml/cmH2O)、或自主呼吸努力较强者可适当增加潮气量。
(2)推荐使用高水平呼气末正压(PEEP)(>10 cmH2O)治疗合并中重度ARDS患者。肺泡复张性差或合并急性肺心病的患者应慎用高水平PEEP。
(3)推荐常规应用12~16 h的俯卧位通气联合各类呼吸支持技术。
(4)早期合并中重度ARDS(PaO2/FiO2< 150 mmHg)的患者,若在充分镇痛镇静基础上仍出现肺保护性通气实施困难、自主呼吸努力过强和严重人机不协调等情况,推荐间断或短期持续(<48 h)使用肌肉松弛剂。
(5)对于常规通气参数设置难以纠正低氧血症且肺部影像学提示双侧大量渗出影的中重度ARDS患者,进行肺可复张性评估,若存在可复张性,推荐使用肺泡复张手法(RM)进行治疗。
6、ECMO支持
(1)适应证:应用标准机械通气治疗(肺保护性通气潮气量为6 ml/kg,平台压< 30 cmH2O,PEEP ≥ 10 cmH2O,并且联合肺复张、俯卧位通气、肌肉松弛剂等手段)病情无明显改善,并符合以下情况之一,应尽早考虑VV-ECMO治疗:①PaO2/FiO2 < 50 mmHg超过3 h;②PaO2/FiO2 < 80 mmHg超过6 h;③动脉血pH值< 7.25并伴有PaCO2 > 60 mmHg超过6 h,且呼吸频率>35次/min。④呼吸频率>35次/min,pH值<7.2,且平台压>30 cmH2O。同时要求机械通气时间不超过7天,否则患者受益有限。部分患者可出现心肌受累、难治性心源性休克(持续性组织低灌注,收缩压<90 mmHg,心脏指数<2.2 L.min-1.m-2,同时给予去甲肾上腺素>0.5 μg.kg-1.min-1,多巴酚丁胺>20 μg.kg-1.min-1或同等剂量),可考虑行VA-ECMO治疗。
(2)禁忌证:无绝对禁忌证,相对禁忌证如下:高龄,合并无法恢复的基础疾病(如中枢神经系统严重损伤、恶性肿瘤晚期等),存在抗凝禁忌,在较高机械通气条件下(FiO2 > 0.9,平台压> 30 cmH2O)机械通气>7d,伴有严重多器官功能衰竭,主动脉瓣中~重度关闭不全及急性主动脉夹层(VA-ECMO患者),存在周围大血管解剖畸形或病变而无法建立ECMO血管通路。
十、抗生素的使用
推荐基础:新冠病毒感染初期合并细菌感染的概率很低,不推荐常规使用抗菌药物。当继发呼吸系统细菌感染时,可以考虑予以抗生素治疗。
应用指征:1、体温明显改善后再次出现发热,不能用病毒感染解释;2、咳黄脓痰,痰量明显增多,持续 3d以上且不好转;3、白细胞及中性粒细胞计数及百分比较前明显增高(排除糖皮质激素影响),降钙素原等感染指标较前明显升高;4、胸部CT提示有细菌感染表现;5、痰或气道分泌物培养阳性。怀疑细菌感染者应及时送检痰培养、病原学相关检查,综合评估,从严掌握抗菌药物应用指征。
用药建议:1、如无病原学检查结果但考虑社区获得性感染患者可选择喹诺酮类或三代头孢菌素类进行经验性治疗;2、对于免疫功能低下或考虑院内获得性感染者可根据情况加用含有β-内酰胺酶抑制剂的复合制剂,碳青霉烯类抗生素仅限于有多重耐药革兰阴性杆菌感染风险的患者;3、明确病原菌后根据药敏调整给药方案。
注意事项:1、根据患者年龄、体重、肝肾功能、药物PK/PD等确定给药剂量、给药间隔;2、注意抗菌药物与其他药物之间相互作用;3、怀疑病毒性心肌炎或心肌受累,或有Q-T间期延长患者慎用喹诺酮类、大环内酯类药物。
十一、新冠病毒相关心肌炎及心脏疾病合并新冠感染
心血管疾病患者合并新冠感染
1、具有高血压、冠心病、心力衰竭等心血管基础疾病的患者具有发展成重型乃至危重型的潜在风险,应加以关注。
2、治疗基础疾病的长期用药方案原则上不需停用,除非开始服用奈玛特韦/利托那韦(Paxlovid)等抗新冠病毒药物(具体见表2药物间相互作用)。
3、所有具有心血管疾病病史的患者入院后应尽快完善心电图、心肌损伤标志物,BNP(或NT-proBNP)等检查,评估心脏受累情况。
4、如患者出现呼吸困难加重,胸部不适、疲劳、心悸和晕厥,心电图出现T波压低和倒置、ST段压低以及病理性Q波需要警惕心肌炎,可结合肌钙蛋白、乳酸脱氢酶、肌酸激酶等综合判断,可给予心肌营养等对症支持治疗。此外,如患者出现气促、端坐呼吸,需要注意心力衰竭可能,可完善BNP(或NT-proBNP)等检查,给予抗心力衰竭治疗,如利尿、ACEI/ARB、β受体阻滞剂等。对于高危患者还需注意合并心肌梗死可能,可完善心电图、心肌梗死标志物等检查进一步判断。
新冠病毒相关心肌炎
新冠病毒性心肌炎的发病率约为0.45‰,但对住院患者的22项前瞻性和回顾性研究、尸检数据和心脏磁共振(CMR)表明,总体发病率可能更高。但暴发性心肌炎患者罕见。
1、危险因素
高龄、男性、潜在的心血管疾病、肥胖、糖尿病、高血压、免疫抑制和严重的全身性疾病都是新冠感染合并心肌炎的高危因素。
2、诊断
新冠病毒感染相关心肌炎是指排除急性冠脉综合征后,在新冠感染1~2w后出现:(1)心脏症状(如胸痛、呼吸困难、心悸、晕厥);(2)肌钙蛋白(cTn)升高;(3)异常心电图(如新出现的室性心律失常、房室传导阻滞、弥漫性T波倒置、ST段抬高不伴对应导联ST段倒置压低、QRS波群时限延长等)、超声心动图(如非冠状动脉走形区域的室壁运动异常,心室应变异常)、CMR影像异常(如非缺血性心肌延迟钆增强[LGE]模式,T1和T2弛豫时间延长和/或活检病理学所见如炎性心肌浸润伴心肌细胞变性和坏死。根据存在的特征的数量,将其进一步分类为疑诊、拟诊、确诊。
疑诊:(1)有心脏症状;(2)心肌损伤标志物(cTn)升高;(3)心电图和/或超声心动图异常;但未行CMR检查或心内膜心肌活检,或CMR/心内膜心肌活检无急性心肌炎表现。理想情况下,50岁以上的男性和55岁以上的女性应该排除急性冠脉综合征可能。
拟诊:符合上述(1)+(2)+(3)表现,伴新冠病毒感染6个月内行CMR检查和/或心内膜心肌活检证实心肌炎改变。
确诊:符合上述(1)+(2)+(3)表现,新冠感染期间CMR检查和/或心内膜心肌活检证实存在活动性心肌炎表现。
心肌受累:指新冠感染情况下出现心肌损伤检查异常发现(如新发的心电图、超声心动图),但尚不符合心肌炎诊断标准。此类患者可伴或不伴有心肌损伤症状及心肌损伤标志物升高。
心肌损伤:指cTn水平升高(优选超敏肌钙蛋白测定)超过第99百分位参考上限。可能与急性心肌缺血及细胞因子风暴等不同机制有关。无论病因如何,新冠患者的心肌损伤预后较差。
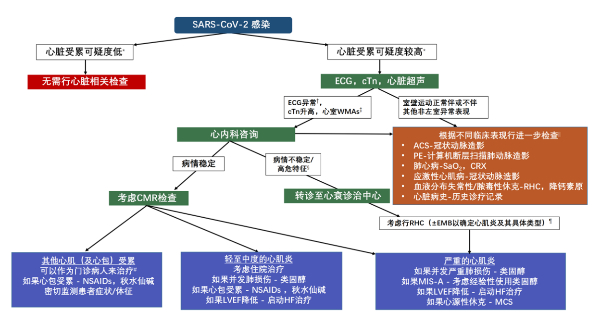
图1 疑似新冠合并心肌炎患者诊治流程
SARS-Cov-2 新冠感染;ACS 急性冠脉综合征;CM心肌病;CMR 心脏磁共振;cTn 肌钙蛋白;CXR 胸片;ECG 心电图;EMB 心肌活检;HF 心衰;LV 左心室;LVEF 左室射血分数;MCS 机械循环支持;MIS-A 成人系统性炎症反应;NSAIDs 非甾体抗炎药;PE 肺栓塞;RHC 右心导管;SaO2动脉氧分压;WMAs 室壁运动异常s
3、管理和治疗
无症状(亚临床)的心肌受累:临床如发现患者存在心肌受累需要对这些人进行随访管理,指导他们在出现任何不适(如胸痛、呼吸短促、晕厥、水肿)时及时报告。
有症状的心肌受累:对于新冠感染后出现的有症状的心肌受累患者,需要留观并密切监测其相关症状和体征(如气短、晕厥、水肿等)。同时对于此类人群,尤其是有持续的心脏症状及心肌受累显著或持续加重的患者,应指导其在3~6m后复查心电图、超声心动图、动态心电图、CMR等。
轻度或中度心肌炎的患者:建议住院治疗。治疗原则包括:卧床休息,支持治疗,保证充分热量供给;维持水、电解质与酸碱平衡;及时氧疗及呼吸支持,预防和治疗并发症。可以应用改善心肌能量代谢类药物如辅酶Q10、磷酸肌酸钠、极化液等。既往经验认为大剂量维生素C有利于减轻过度炎症反应,可给予这类患者维生素C 6g bid静滴治疗。诊断心肌炎且新冠感染需要持续氧疗的患者应使用糖皮质激素治疗。对于存在MIS-A的患者,可考虑使用静脉注射糖皮质激素。此类病人在出院前应再次评估BNP等指标,出院后3~6m应定期随访,如果出现心脏B超及BNP等确认的心功能不全,应及时开始正规的抗心衰治疗。
爆发性心肌炎患者:如出现心源性休克、持续性室性心律失常、高度房室传导阻滞,应入住ICU,严密监测生命体征、出入液体量、心电监护、血氧饱和度、实验室指标、床边胸片、床旁超声心动图等。必要时行有创血流动力学监测。这类患者一般预后较差,在治疗原发病的基础上可根据血流动力学情况酌情给予血管活性药物,强心药物,必要时可给予机械循环支持(如V-A ECMO等)。这类患者应在权衡感染风险的基础上,也可考虑经验性使用免疫抑制治疗(如糖皮质激素)。
对于伴有心包受累的患者,可使用非甾体类抗炎药物来帮助减轻胸痛和炎症。持续性胸痛的患者,可使用低剂量秋水仙碱或强的松,根据其症状和临床表现逐渐减量。
服用Paxlovid的心血管疾病患者的药物调整
心脑血管疾病和糖尿病患者是新冠高危人群,此类人群更可能在Paxlovid中获益。Paxlovid中含有奈玛特韦和利托那韦两种成分。其中,利托那韦可增加或降低某些心脑血管药物的浓度和作用时间,共同给药时可能会导致显著的药物相互作用,并可能导致潜在的严重不良反应。因此,处方Paxlovid时需要关注其与心血管疾病等常用基础药物的相互作用(详见下表)。
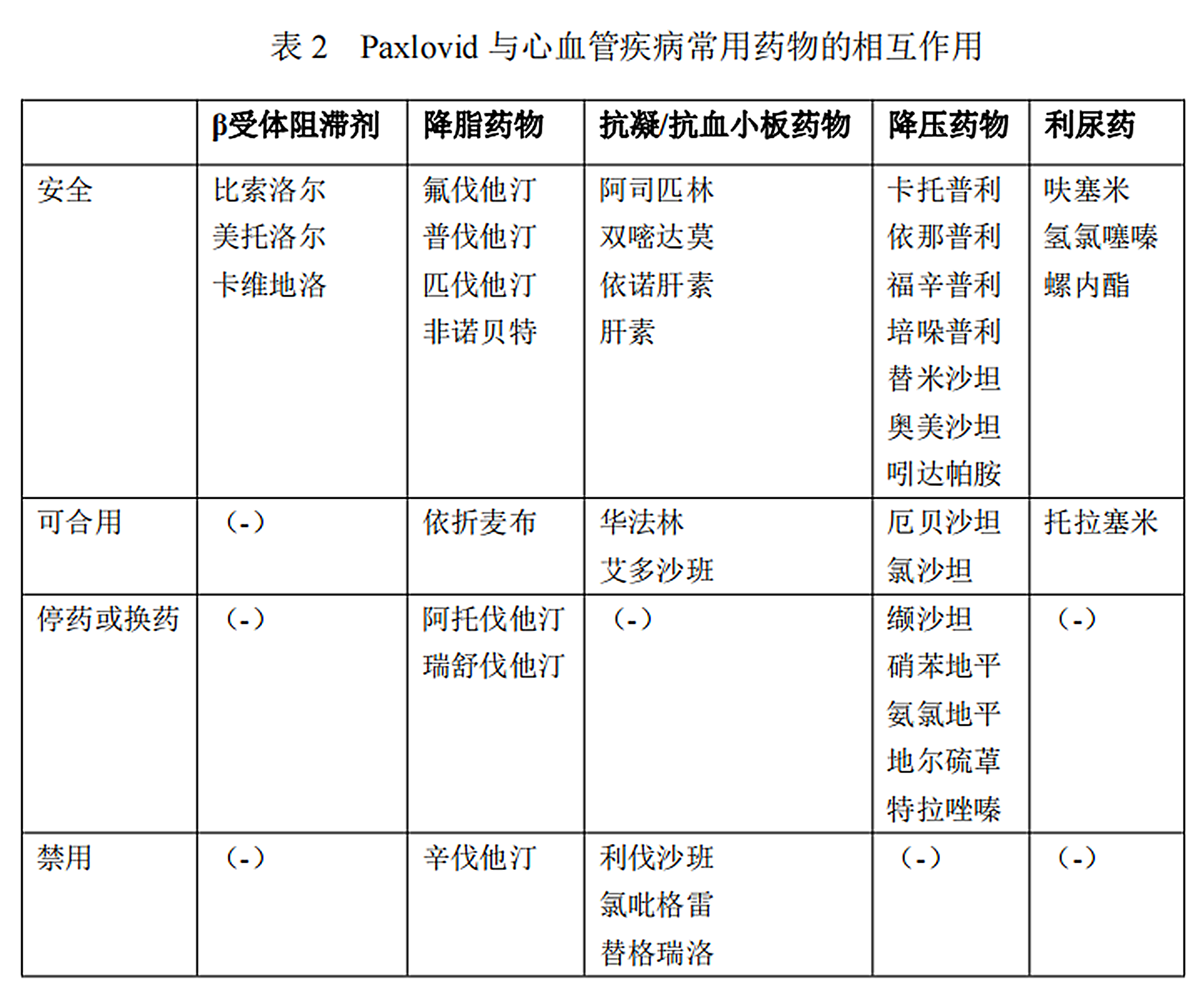
接受抗栓治疗的心血管疾病患者抗凝药物使用的建议
1、接受单抗血小板治疗的患者:
对于口服一种抗血小板类药物的新冠住院患者依然要给予抗凝治疗,但这类患者一般具有出血风险增高的趋势。这类患者需要动态监测血红蛋白、血小板并观察出血症状。使用治疗剂量抗凝药物时,可考虑暂停抗板类药物,停用抗凝类药物之后可以恢复抗板药物。使用预防剂量抗凝治疗时,一般无需暂停抗板药物。
2、接受双联抗血小板治疗的患者:
如患者接受双联抗血小板治疗(如阿司匹林+氯吡格雷),建议使用治疗剂量抗凝药物的同时减少一种抗血小板药物。慎重选择三联抗栓治疗,这种情况下出血风险会大大增加。
3、接受口服抗凝药物的患者:
系统性接受新型口服抗凝药物或者华法林治疗的患者不需要调整抗凝方案,也不需要额外加用肝素或低分子肝素治疗。如患者病情进展,不能继续接受口服药物治疗时可考虑治疗剂量低分子肝素皮下注射。
十二、慢性肾脏病(CKD)合并新冠及新冠病毒相关急性肾损伤(AKI)
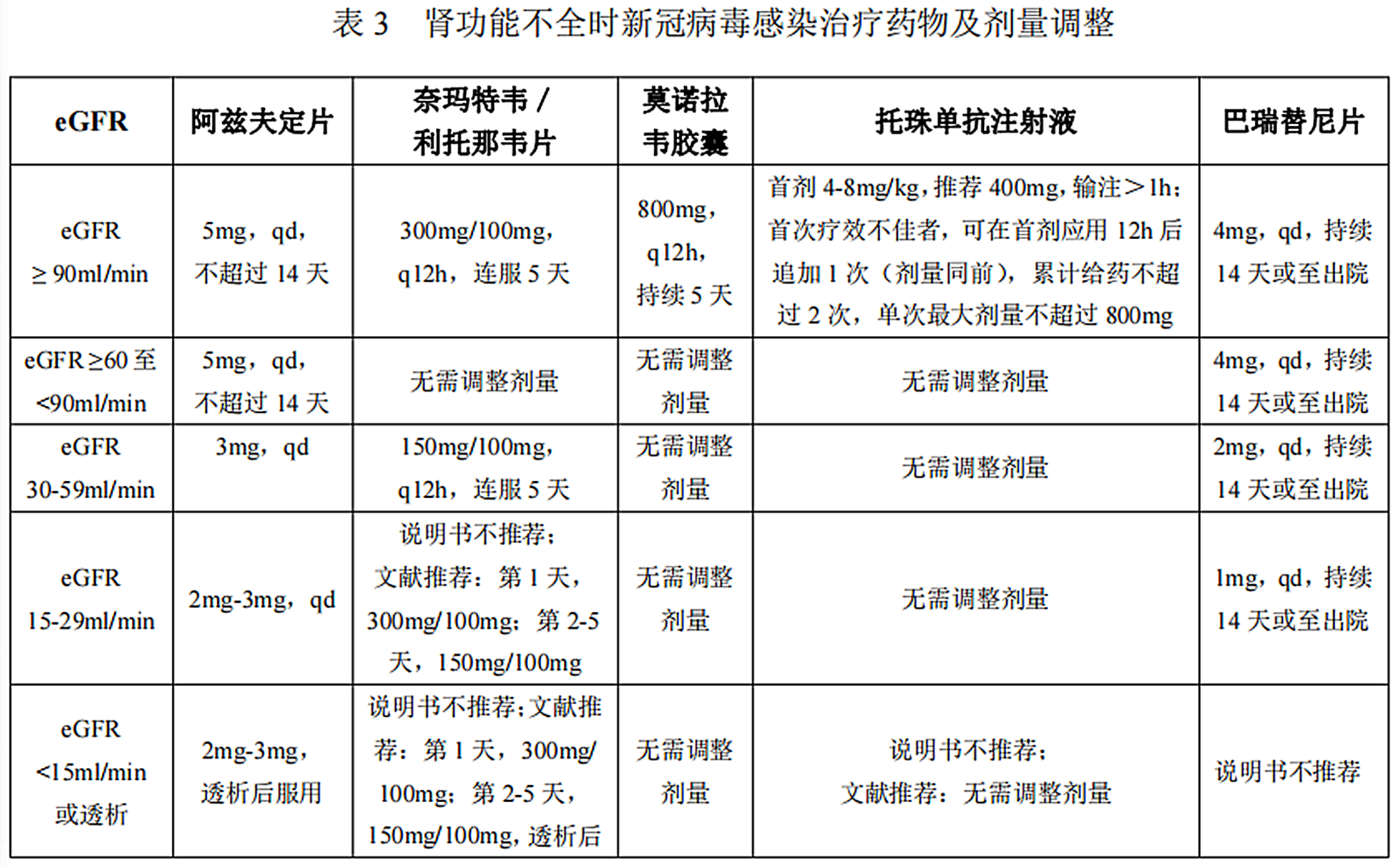
CKD患者肾功能不全时新冠病毒感染治疗药物及相关剂量调整
既往患有慢性肾脏病(CKD)或肾移植病史的患者,一旦合并新冠病毒感染,无论有无肾功能持续减退,都需要在治疗新冠病毒感染的同时,兼顾肾脏疾病的进展和诊治,并注意药物间相互作用。如Paxlovid与免疫抑制剂存在显著相互作用,从而预期增加环孢素、他克莫司、地塞米松、甲泼尼龙的血药浓度。
CKD和维持性透析患者、尤其是维持性血液透析患者是新冠重型/危重型高危人群,抗病毒治疗需争分夺秒,牢牢把握首次核酸阳性的72h,首选抗病毒小分子药物,防止轻型转向重型。
床旁血液净化治疗
1、治疗时机:重型新冠病毒感染合并AKI伴有血流动力学不稳定、维持性透析患者血流动力学不稳定、全身性炎性反应综合征(SIRS)、多脏器功能衰竭(MODS)、细胞因子风暴综合征(CSS)、急性肺水肿、药物无法控制的急性高钾血症、无法纠正的代谢性酸中毒、儿童/新生儿液体超负荷,超过10%。
液体超载 =(当日体重—入院时体重)/入院时体重×100%
2、血液净化技术模式:血浆置换、吸附、灌流、血液/血浆滤过。
新冠病毒感染合并AKI的预防
新冠病毒感染合并急性肾损伤(AKI)指患者既往无各种急、慢性肾脏疾病,新冠病毒感染后,因各种因素导致肾脏损伤,出现蛋白尿、血尿、尿量减少、血肌酐升高以及肾脏影像学改变等表现的临床综合征,包括因新冠病毒直接介导或免疫激活介导的AKI。
1、如无明确出血性休克,建议在高危患者或已经发生AKI的患者中首选等张晶体液而非胶体液(白蛋白或淀粉)来扩容。
2、对围手术期或存在感染性休克的AKI高危患者,建议使用标准化操作管理血流动力学及氧合参数,以避免AKI的发生或加重。
3、在重型患者,推荐使用胰岛素治疗将血糖控制在6.1~8.3mmol/L。
4、推荐避免利尿剂来预防AKI。
5、建议避免利尿剂来治疗AKI,除非是为了控制容量过负荷。
6、推荐避免低剂量多巴胺来预防或治疗AKI。
7、建议避免心房尿钠肽(ANP)来预防或治疗AKI。
8、建议避免重组人(rh)IGF-1来预防或治疗AKI。
9、建议避免氨基糖苷类药物治疗感染;如需使用,建议每日单次给药;如每日多次给药,且超过24h,建议监测血药浓度。
10、如需使用两性霉素,建议使用脂质体两性霉素,而非传统配方。
十三、新冠病毒感染的营养支持
1、营养治疗的重要性:营养治疗是新冠病毒感染后的基础治疗手段之一,应予以重视。
2、启动营养治疗应该基于营养诊断:对于生命体征平稳的以下两类患者需积极实施营养支持,一般会带来更好的临床结局。
1)有营养风险的患者:入院后24h内进行营养风险筛查(NRS)2022,初步筛查≥3分;或改良版重症患者营养风险(NUTRIC)评分≥5分。
2)入院时有严重营养不良的患者。
3、营养治疗的方法一般是按照五阶梯方法:一般情况下,任何原因导致的营养摄入不足60%>3~5d,选择上一阶梯。
1)膳食+营养教育:提供软烂、易消化、蛋白质高的营养膳食。
2)膳食+口服营养补充(ONS):除膳食摄入外,每天400~800kcal的全营养液口服(整蛋白或短肽型均可),乳清蛋白粉:25g/d。
3)管饲:25~35kcal/kg/d,蛋白1.0~2.0g/kg/d,整蛋白与短肽制剂均可;根据患者胃肠道耐受情况,缓慢加量,预防误吸和腹泻。
4)管饲 + 补充性肠外营养(SPN):补充性给予肠外营养治疗,如胃肠道没有功能,出现肠内营养禁忌证选择上一阶梯。
5)全肠外营养治疗(TPN)。
4、营养治疗方案:
1)能量:25~35kcal//kg/d。
2)液量:病情稳定的患者30~40ml/kg/d,加强观察,避免水过量或不足。
3)蛋白:1.0~2.0g/kg/d,将蛋白质在总热能中的供能比由平时的15%提高到25%~30%。TPN时,热氮比可以提高到100~150:1,并提高支链氨基酸含量的供给,减少肌肉的分解,增强呼吸肌的力量。
4)脂肪:外源性补充左旋肉碱,或者优先使用中长链脂肪酸,并且可以适当提高N3脂肪酸、N9脂肪酸的比例,以抑制炎症反应和提高患者免疫力。
5)碳水化合物:糖脂比50~70:50~30,热氮比100~150:1。
6)应常规补充多种维生素、矿物质,特别是维生素B1、维生素C、硒和锌。
7)应用免疫营养素要权衡利弊,需严格掌握适应证,不建议常规补充。如精氨酸可以改善胸腺功能,促进伤口愈合,但也可以显著升高60岁以上老人及肿瘤患者的CRP值。
5、预防再喂养综合征:积极监测血糖、钾、钙、镁、磷及维生素B1,其中尤为重要的是血磷和维生素B1。
十四、新冠病毒感染的康复治疗
住院期间康复指导方案
新冠病毒感染住院患者主要为中型、重型和危重型,核心问题为肺炎导致的氧合异常、呼吸衰竭等。本阶段的康复指导方案如下:
1、自主体位管理:
要求患者俯卧位通气,每日不少于12h。对于俯卧位出现明显不适感难以坚持,可以由俯卧位转换为侧卧位或前倾位,当不适缓解后继续俯卧位通气。为了让患者俯卧位坚持更久,俯卧位时可对患者面部、肩颈部、腰背部、上肢、下肢或患者感觉不适部位施以按、揉、拿、捏等推拿手法。体位管理如图2所示:
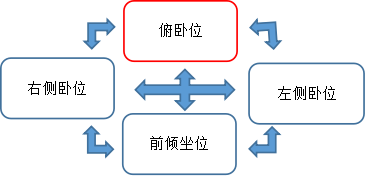
图2 推荐体位管理方式
2、呼吸康复治疗:
(1)背部扣拍:双手空掌扣拍患者背部,从外向内、由下向上叩拍,频率:120次/分左右。
(2)有效咳嗽:有效咳嗽有利于痰液清除;如患者咳嗽效力差,可进行辅助咳嗽训练;如患者咳嗽剧烈,难以忍受,可考虑用呵气代替咳嗽。
(3)振动排痰仪协助排痰,每日治疗2~4次,于餐前或餐后2h进行,治疗前可进行20min的雾化治疗,治疗后5~10min进行排痰吸痰,每次治疗时间约20min。
(4)物理因子治疗:肺部炎症渗出期可采用短波、超短波治疗及磁疗促进肺部渗出吸收。
3、注意事项:
(1)定时监测患者血氧饱和度、血压、呼吸频率、心率及其他不适等,糖尿病患者监测血糖变化。
(2)关注患者胃肠道功能耐受情况,如:口咽分泌物量、胃胀、反流、呃逆等,避免误吸。
(3)对于合并慢性阻塞性肺疾病、支气管扩张及囊性纤维化等疾病者,需特别关注痰液引流情况。
(4)制动体位下注意预防深静脉血栓。
出院康复指导方案
新冠病毒感染符合出院标准的患者,仍可能存在很多不适症状,针对这些症状可以采用以下康复干预措施,或者到康复医学科门诊就诊治疗:
1、呼吸气促:呼吸控制训练、体位改变训练、呼吸操训练、家庭氧疗;
2、痰液难以咳出:咳嗽训练、叩背训练、呼吸控制、室内湿化、家庭雾化;
3、乏力疲劳:进行适当的有氧训练和抗阻训练,可增加运动耐力,减轻四肢酸痛感,改善疲劳状态。可进行床上主被动活动、床边坐起、床边活动、床旁坐站,原地踏步、室内步行、慢走、太极拳、八段锦等。循序渐进,逐渐增加活动量,运动期间监测血氧饱和度不低于93%;
4、疼痛:磁疗、温热疗法、手法按摩、激光治疗、红外偏振光;
5、食欲不振:中频脉冲电刺激、磁疗、温热疗法;
6、焦虑、抑郁及睡眠障碍:经颅磁刺激治疗或专科就诊口服相应药物治疗;
7、嗅觉和味觉下降:嗅、味觉训练;
8、咽干咽痛:超短波治疗(具有镇痛、消炎的作用)。
十五、新冠病毒感染的中医推荐
推荐策略:关键“未病先防,既病防变”——正气与情志
《内经·刺法论》:正气存内,邪不可干,邪之所凑,其气必虚。
《内经·上古天真论》:恬淡虚无,真气从之,精神内守,病安从来。
推荐基础:寒湿疫——“寒湿包火(外有风寒湿内有蕴热证)”
适应证:发热、全身疼痛,出现咽喉疼痛、饮食无味、口苦咽干、恶心腹泻;干咳咽痒,多汗乏力,胸闷、心慌气短;头晕鼻塞等。
使用时机:
1、预防:正气散合剂(生黄芪50g防风15g炒白术20g桔梗10g桂枝15g五味子15g炙甘草10g 水煎服,150ml,2次/d)。
2、根据主要症状对症治疗
1)发热、全身疼痛(恶寒发热、头痛无汗,肢体酸楚疼痛、口苦、微渴,舌苔白或微黄):九味羌活丸6g(大蜜丸2丸)+生姜3~6片+葱白3~6段(2cm/段),煮水300~500ml 温服,覆薄被,微汗出即可,2次/d。
2)咽喉疼痛:金花清感颗粒6g(1袋,3次/d)、银翘解毒丸3g(大蜜丸1丸/次,3次/d;小丸10丸,3次/d)。
3)饮食无味、口苦、恶心干呕:小柴胡颗粒10g(2袋,3次/d)。
4)干咳无痰,口干咽干:养阴清肺丸10g(大蜜丸1丸,3次/d)或川贝枇杷膏(10ml,3次/d)或玄麦甘桔颗粒10g(1袋,3次/d)。
5)咳嗽、咳黄痰:复方鲜竹沥液(10ml,3次/d)或鱼腥草合剂(10ml,3次/d)。
6)多汗乏力:玉屏风散颗粒10g(自汗,体虚出汗,2袋,3次/d);虚汗停颗粒10g(夜间多汗,2袋,3次/d)。
7)胸闷、心慌、气短:生脉饮(10ml,3次/d)+稳心颗粒5g(1袋,3次/d)。
8)头晕鼻塞、流清涕:川芎茶调丸7.5g(水丸20丸,2次/d,淡绿茶水冲服)。
9)心悸、失眠、焦虑:①心速宁胶囊1.92g(舌质红,苔黄,痰热内扰证,4粒,3次/d);②枣仁安神口服液(舌质淡红,苔白,心血不足证,10ml,1次/晚)。
10)恶心呕吐伴有肠鸣泄泻:霍香正气丸6g(水丸15丸,3次/d)。
11)背部冷痛、腰骶部酸痛:附子理中丸2.75g(水丸10粒,3次/d)+金匮肾气丸5g(水蜜丸25粒,3次/d)。
3、恢复期:益气宁心合剂(西洋参15g麦冬30g五味子15g黄芪20g白术20g鸡内金20g炙甘草10g柴胡10g大枣7枚 水煎服,150ml,2次/d)。
使用人群:新冠感染人群
特殊情况:以上所有中药及中成药的推荐剂量均为成人使用剂量;孕妇以及儿童应咨询专业中医师后用药;中成药中含有蔗糖、蜜等辅料的药品,糖尿病患者应慎用。
十六、吸入糖皮质激素的应用
吸入糖皮质激素可否治疗新冠病毒感染?
目前《新冠病毒感染诊疗方案(试行第十版)》并没有给出具体推荐意见,仅在免疫治疗中提到对于氧合指标进行性恶化、影像学进展迅速、机体炎症反应过度激活状态的重型和危重型病例,酌情短期内使用全身糖皮质激素。在此种情况下吸入糖皮质激素不能替代全身糖皮质激素。
美国国立卫生研究院(NIH)新冠病毒治疗指南对于不需要吸氧的住院患者(中型患者)反对使用地塞米松或其他全身系统性糖皮质激素,吸入糖皮质激素能否获益?STOIC研究(纳入146例患者轻型新冠病毒感染患者)结果提示吸入布地奈德(800ug bid)可降低轻型患者急诊就医率或住院率;PRINCIPLE研究(研究纳入2530名65岁以上或50岁以上有并发症的轻型新冠病毒感染患者)结果提示吸入布地奈德(800ug bid)不能降低28d患者的住院率和死亡率,但可缩短自我报告的恢复时间。目前尚缺少足够的证据支持或反对使用吸入性糖皮质激素治疗新冠病毒感染。
新冠病毒感染患者何种情况下可使用吸入糖皮质激素?
1、新冠病毒感染的轻型患者,吸入糖皮质激素早期使用可能会预防新冠患者发展成重型。
2、新冠病毒感染患者恢复期大多会有较剧烈的干咳、或者咳嗽伴有喘息、气憋、胸闷等临床表现,胸部影像学正常,而又无法用当前或其他疾病解释,考虑可能是新冠病毒感染引起的感染后咳嗽。其可能的发病机制包括:(1)气道炎症及气道高反应性:新冠病毒侵犯气道黏膜导致广泛的气道炎症、上/下呼吸道上皮损伤,同时有研究发现新冠病毒感染诱发的神经源性炎症也可能参与了气道高反应性的发生发展;(2)粘液高分泌:黏液分泌刺激以及咳嗽受体高敏感性。其中,气道炎症是患者气道高反应性增加的核心发病机制,考虑使用吸入糖皮质激素可能会有部分获益。由于缺乏高级别循证医学证据,建议权衡获益及风险后酌情使用。
十七、新冠反弹的处理和鉴别
新冠病毒进入人体后,会激活人体的免疫系统,对入侵的病毒进行清除,临床表现为发热等炎症反应,热退并不一定提示病毒完全清除并且产生了足够多的抗体。如果恢复期不注意休息和营养,受损的免疫系统未能得到及时的修复,或者患者本身免疫力低下,停用抗病毒药物后,有可能出现病毒复制增强,导致核酸再次阳性,体温和病情反复,也就是新冠反弹。也可能因免疫低下继发其他病毒或病毒以外其他病原体的感染,还有部分患者会因感染新冠引发自身免疫性疾病。
因此,临床遇到新冠感染后体温一度正常又复热、胸部CT出现病毒性肺炎影像改变的患者,首先需要复查新冠抗原和新冠核酸(如有条件还可开展新冠病毒分离及培养)。结果复阳需考虑新冠反弹,结果阴性还需鉴别其他病毒如流感病毒等感染,对反复发热时间较长的患者,还应警惕新冠病毒感染介导的自身免疫性疾病。
新冠反弹的定义和处理
无论新冠患者是否应用抗病毒药物,其病毒水平都可能出现反弹。研究表明,Paxlovid和莫诺拉韦胶囊治疗后7d及30d均存在一定的新冠反弹率,且二者的风险相似。整体来说,有基础疾病的新冠患者新冠反弹率高于无基础疾病者,但病毒耐药性、体液免疫和细胞免疫低下都不是Paxlovid治疗后新冠反弹的可能原因。推测其反弹的原因,更有可能是个体药代动力学差异或者药物治疗时间不足所导致的药物暴露剂量不足,也可能是一些新冠病毒感染本身的特征。
一旦确定新冠反弹,建议按《新型冠状病毒感染诊疗方案(试行第十版)》或参考本推荐意见,对患者再次进行准确的临床分型,并制定规范化、个体化的治疗方案。如初治未给予抗病毒治疗,应尽早启用抗病毒药物,并提高患者服药依从性以保证药物暴露剂量充足。如初治已给予抗病毒治疗,应考虑抗病毒治疗后的新冠反弹,是否再启用新一疗程的抗病毒治疗或换用其他药物抗病毒,尚无定论,需要结合患者核酸CT值、病情进展速度及肝肾功能综合考虑(目前辉瑞公司正在开展“对Paxlovid治疗后新冠反弹患者进行第二个疗程的Paxlovid治疗”的临床试验,该研究已于2022年10月19日启动,预计2023年11月28日完成)。
新冠反弹的鉴别诊断
1、鉴别其他病毒的继发或重叠感染
新冠感染后体温一度正常又复热、胸部CT出现病毒性肺炎影像改变,但复查新冠抗原和核酸阴性,或新冠抗原和核酸虽阳性,但病情演变不能单纯用新冠感染解释,需警惕继发或重叠其他病毒如流感、腺病毒、疱疹病毒、EB病毒、巨细胞病毒等感染。尤其冬春季节是流感高发季节,需仔细鉴别,并警惕新冠与流感的双重感染或先后继发感染。一项来自武汉大学病毒学国家重点实验室的研究认为,感染流感病毒可能会显著促进新冠病毒的感染,而其它常见的呼吸道病毒如副流感病毒、呼吸道合胞病毒、鼻病毒等尚未被发现有促进新冠病毒感染的能力。
上述病毒感染及临床病程与宿主的免疫状态有关,其症状具有非特异性,都可能出现发热、咳嗽和呼吸困难,因此单凭症状难以进行鉴别诊断,更多的需要结合宿主免疫状态、实验室检查和影像学检查综合判断。建议完善以下检查协助鉴别:
(1)血常规、血沉、CRP、降钙素原、IL-6、铁蛋白等感染性指标及D-二聚体、肝肾功、心肌损伤标志物、血气分析等常规检查。
(2)甲型、乙型流感筛查。
(3)TORCH、巨细胞病毒-DNA、EB病毒抗体、EB病毒-DNA等检查。
(4)病情需要并病情允许时行支气管镜检查及BALF-mNGS。
2、警惕新冠感染介导的自身免疫性疾病
研究表明,病毒感染在自身免疫性疾病且具有遗传易感性的个体中发挥了很重要的作用,被认为是自身免疫性疾病的环境触发因素,新冠病毒也不例外。感染新冠病毒后,机体会产生抗体以清除病毒,然而,少数人的免疫系统错误地将这些抗体识别为“外来威胁”,导致免疫系统产生新的抗体,这些新抗体的产生可能引发组织损伤(交叉反应),这是基于II型超敏反应概念的病毒诱导自身免疫的机制。除II型超敏反应外,IV型超敏反应,即由新冠诱发针对病毒的活化T细胞也可能引导炎症环境或直接攻击细胞、破坏自身组织。总之,部分患者会因感染新冠产生免疫失调,引发自身免疫性疾病。
目前已有研究报道,新冠病毒感染引发的成人新发自身免疫性疾病包括Guillain-Barré综合征和Miller Fisher综合征、系统性红斑狼疮、免疫性血小板减少症、自身免疫性溶血性贫血、成人潜伏性自身免疫性糖尿病、肌炎、急性脱髓鞘性脑脊髓炎、自身免疫性脑炎、中枢神经系统血管炎和自身免疫性甲状腺疾病等。
因此,对感染新冠后反复发热、单纯感染不能解释发热的患者,还应完善自身抗体全套、抗中性粒细胞抗体、风湿系列、体液免疫全套、肌炎谱等检查,必要时还应请风湿免疫科及相关多学科会诊。
十八、总结:新冠病毒感染不同阶段的治疗重点
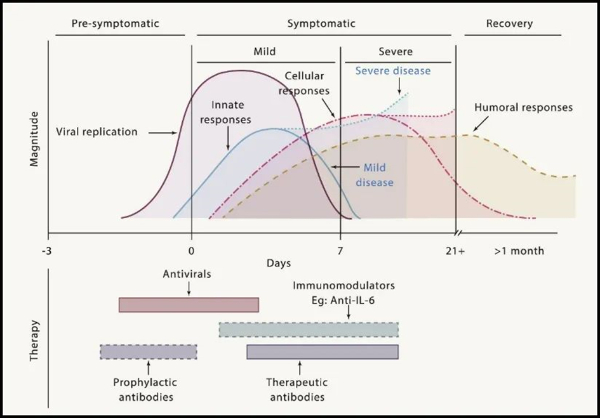
图3 新冠病毒感染不同阶段(引自Immunity 52, June 16, 2020)
新冠病毒感染后对人体的损伤机制包括2个方面,一方面是病毒进入人体细胞复制,造成的细胞直接损伤,另一方面,是感染病毒后宿主本身的免疫反应失调,激活细胞因子风暴,继发的器官损伤。不同的病程阶段,有不同的治疗侧重点,但每个阶段之间并无严格的分界点,或两个阶段同时交织出现,临床诊疗需严密观察,于正确的时机应用正确的治疗,必要时同时管理。
1、潜伏期:病毒复制期。本期主要是病毒通过ACE2受体进入人体细胞复制过程,尚未出现临床症状。本期治疗建议:(1)抗病毒治疗(详见第五部分);(2)避免使用抑制自身免疫的药物。
2、发热等上呼吸道感染期:本期病毒载量较高,并激活固有免疫反应,出现相关临床症状。本期治疗建议:(1)抗病毒治疗(详见第五部分),抑制病毒复制;(2)中和已复制的病毒,减少病毒对靶器官细胞的损伤;(3)避免使用抑制自身免疫的药物。
3、肺泡渗出期:复制的病毒侵犯肺泡上皮细胞,激活炎症因子风暴,导致肺泡渗出,逐渐进展至呼吸衰竭。本期治疗建议:(1)如仍有病毒复制,CT值低于30,可启动抗病毒治疗;(2)抑制炎症因子风暴(详见第六部分);(3)俯卧位,抗凝,呼吸支持等。
4、恢复期:抗炎治疗后,肺部渗出逐渐吸收或进入到纤维化阶段,本期治疗建议:(1)免疫抑制患者严密监测病毒抗原或核酸,密切关注病情变化,早期发现新冠反弹;(2)提高自身免疫力。
5、纤维化期:早期的肺泡渗出如未及时治疗,激活肺组织局部的损伤修复,导致胶原纤维沉积,逐渐进展至肺纤维化阶段。本期治疗建议:(1)吡啡尼酮或尼达尼布抗纤维化治疗;(2)乙酰半胱氨酸抗氧化治疗;(3)呼吸康复治疗(详见第十四部分)。
原文下载链接:
![]() 西安交通大学第二附属医院关于新型冠状病毒感染若干问题的多学科诊疗的推荐意见.pdf
西安交通大学第二附属医院关于新型冠状病毒感染若干问题的多学科诊疗的推荐意见.pdf






.jpg)
