健康知识科普
肺癌化疗与靶向治疗有何区别?肺癌患者都可应用靶向药治疗吗?
大家知道,有些肺癌患者需要化疗,但化疗的副作用大,患者非常的痛苦,因此,患者往往 ‘谈化色变’。近年来,靶向药物成为肺癌的治疗利器,但它与传统的化学治疗有什么差异呢?是否可以替代化疗呢?
上个世纪90年代(1995以后)确立了化疗在恶性肿瘤治疗中的地位,已经走过20多年的历程。所谓化疗就是采用化学药物来进行治疗,化疗治疗癌症的原理是针对不同的组织细胞对于化疗药物敏感性不同来发挥作用,这些药物多为细胞毒性药物。增殖旺盛的细胞对于化疗的敏感性高于增殖缓慢的细胞,幼稚细胞对化疗的敏感性高于成熟细胞。癌细胞是身体的增殖旺盛细胞,而且含有幼稚细胞很多,而身体的其他细胞则多数是成熟细胞。因此癌细胞是身体内的化疗敏感组织,也就是说化疗药物对在这些细胞的作用最大。但除了癌细胞对化疗药物敏感以外,身体的其他组织,如:骨髓、毛囊、消化道黏膜等组织细胞,这些细胞增殖也很快,对于化疗药物也有不同程度的敏感性,化疗药物对这些身体正常细胞的杀伤作用就表现为化疗的副作用。化疗药物对肿瘤细胞和正常细胞均有毒性,这就是通常所说的化疗药物没有选择性。而我们不希望化疗药物对身体的正常细胞出现损害:如骨髓的副作用表现为骨髓抑制,出现血小板、白细胞以及红细胞的减少;胃肠道的副作用则表现为消化道溃疡、出血等情况;毛囊细胞的副作用就是脱发等,其他组织的损害也可以表现出相应的症状。化疗药虽然副作用较大,但其治疗肿瘤的地位仍不容忽视:例如:化疗对小细胞肺癌效果明显,对血液肿瘤仍居于较高的地位,另外,化疗联合免疫治疗非小细胞肿瘤效果优于单用一种药物。
肺癌的靶向治疗,包括分子靶向和血管靶向两大类。分子靶向治疗目前已经上市的已经到了三代,第一代包括三种常见的靶向药:吉非替尼、厄洛替尼、埃克替尼、克唑替尼。第二代有阿法替尼。第三代有奥西替尼、伏美替尼。这些不同的分子靶向药物,它是根据患者的基因检测突变来进行相应的选择;而血管靶向治疗则是利用肿瘤区域新生毛细血管内皮细胞表面的特异性抗原或受体起作用,通过抑制肿瘤血管生成的作用,使肿瘤细胞缺乏营养,最终饿死肿瘤细胞来达到抗肿瘤治疗的目的。但由于这些血管靶向药物分子量较大,大分子物质要到达肿瘤细胞靶区,仍然需要通过血管内皮细胞屏障,这一过程是相对缓慢的,非特异性,对所有实体瘤理论上均有效,起效较慢。常见的药物有阿帕替尼,安罗替尼。
靶向药物
播报
近年来,肿瘤靶向治疗的进展随着分子生物学技术的发展和对发病机制从细胞、分子水平的进一步认识已经进入了一个全新的时代。这些领域的进展很快,在临床取得了很好的效果。根据药物的作用靶点和性质,可将主要分子靶向治疗的药物分为以下几类:
1. 具有靶向性的表皮生长因子受体(EGFR)阻断剂,如吉非替尼(Gefitinib,Iressa,易瑞沙);埃罗替尼(Erlotinib, Tarceva);ZD1839(Iressa)可以增加PDD、CBP、Taxol、Docetaxel及ADM等药物的抑瘤效果,但不增加Gemzar的抑瘤作用;OSI-774(Tarceva, erlotinib)也是一种表皮生长因子受体-酪氨酸激酶( EGFR-TK)拮抗剂,属小分子化合物。2002年9月,美国FDA批准其作为标准方案治疗无效的晚期NSCLC的二线或三线治疗方案。OSI-774对头颈部肿瘤和卵巢癌也有效;联合化疗治疗胰腺癌的III期临床试验研究正在进行之中;在欧洲进行了OSI-774联合健择+顺铂治疗非小细胞肺癌的III期临床试验研究;在美国也进行了OSI-774联合泰素+卡铂治疗非小细胞肺癌的III期临床试验研究;有些临床试验研究有了初步的结果。Glivec (STI571, imatinib,格列卫)是一种酪氨酸激酶抑制剂,属小分子化合物用于既往干扰素治疗失败的CML慢性期患者有效率达100%,对Ph阳性的急性淋巴细胞性白血病(ALL ) 缓解率也高达70%,Glivec还显示对胃肠道恶性间质细胞瘤(GIST)患者的疾病控制率达80%~90%;对化疗和放疗高度拮抗的恶性胶质瘤(最常见的脑肿瘤)可能有效。
2. 针对某些特定细胞标志物的单克隆抗体,如西妥昔单抗(Cetuximab, Erbitux);抗HER-2的单抗,如赫赛汀(Trastuzumab, Herceptin);
抗EGFR的单抗,如C225 (Cetuximab, erbitux)提高了5-Fu和CPT-11治疗后失败的结肠癌患者的获益率。显示只要阻断了EGFR,就能重新获得对化疗的敏感性, EGFR抑制剂在一线联合方案的使用有可能效果会更好。抗Her-2单抗赫赛汀(Herceptin)在体外试验中,3 - 100mg/kg均有明显的抑瘤效果。赫赛汀与阿霉素和紫杉醇均有协同抗癌作用,而赫赛汀与紫杉醇的协同作用更为明显。抗CD20抗体(mabthera, rituximab) 已被批准用于低度恶性B细胞淋巴瘤的治疗,并正在探索与化疗联合用于恶性度高的淋巴瘤的治疗。
3.酪氨酸激酶受体抑制剂,如克唑替尼(Crizotinib,Xalkori)
克唑替尼™(赛可瑞®),是一种酪氨酸激酶受体抑制剂,靶向分子包括ALK、肝细胞生长因子受体(HGFR,c-Met)和RON,获得美国食品和药品管理局(FDA)批准用于治疗间变型淋巴瘤激酶(ALK)基因重排的非小细胞肺癌(NSCLC)。易位可促使ALK基因引起致癌融合蛋白的表达。ALK融合蛋白形成可引起基因表达和信号的激活和失调,进而促使表达这些蛋白的肿瘤细胞增殖和存活。克唑替尼™在肿瘤细胞株中对ALK和c-Met在细胞水平检测的磷酸化具有浓度依赖性抑制作用,对表达EML4-ALK或NPM-ALK融合蛋白或 c-Met的异种移植荷瘤小鼠具有抗肿瘤活性。
4.抗肿瘤血管生成已研制的药物
有bevacizumab和内皮抑素endostatin等,Bevacizumab (avastin, rhuMab-VEGF)是重组人抗VEGF配体单克隆抗体, Endostatin是一种内源性抗血管生成因子,分离自血管内皮瘤。
分子靶向治疗药物的研发与应用,对原有的肿瘤治疗学观念与模式将产生巨大的影响,但尽管已取得了一定的疗效,仍有很多问题有待解决,例如:疗效的预测问题,若能预见性地使用于可能有效的患者,则可避免不必要的经费投入;怎样与传统治疗方法配合以达到提高疗效的目的;分子靶向药物的耐药性问题等等。相信随着肿瘤分子生物学研究的不断深入,药物作用机制将会进一步阐明,药物应用的个体化将会成为可能,更多的肿瘤患者将会从中受益。
5.Bcr-Abl酪氨酸激酶抑制剂,如伊马替尼(Imatinib)和达沙替尼(Dasatinib);
6.血管内皮生长因子受体抑制剂,如Bevacizumab(Avastin);
7.抗CD20的单抗,如利妥昔单抗(Rituximab);
8.IGFR-1激酶抑制剂,如NVP-AEW541;
9.mTOR激酶抑制剂,如CCI-779;
10.泛素-蛋白酶体抑制剂,如Bortezomib;
11.其他,如Aurora激酶抑制剂,组蛋白去乙酰化酶(HDACs)抑制剂等。
下表为美国食品和药物管理局(FDA)批准上市的靶向抗肿瘤药物:[
基因分型是实现肺癌精准医疗的关键
近年来,临床已发现肺癌有关一系列驱动基因突变,包括ALK、EGFG、BRAF、KRAS 及 HER2突变等。如患者携带这些突变基因,那么他们很有可能从靶向药物治疗中获益。
肺癌精准医疗是精确诊断与靶向治疗的结合。研究证实,基因指导下的精准医疗,可有效延长肺癌患者的生存时间。而多重基因组检测有助于临床医生选择适当的患者进行靶向治疗和临床研究。研究还显示,采用二代测序检测血液中游离的循环肿瘤DNA(ct DNA) ,对于监测非小细胞肺癌(NSCLC) 的病程和判断预后具有临床价值。
很多患者具有相同体征,或者都确诊为肺癌,但他们可能携带有不同的基因突变。根据基因检测结果,对患者进行分类,针对性地给予靶向治疗,是肺癌精准医疗的发展趋势。
传统的化学治疗,是利用癌细胞生长速度比一般正常细胞快的特性,透过化学治疗药物抑制癌细胞生长,阻断癌症扩散及转移的可能。
但这种药物同时也会抑制正常细胞生长,产生副作用,包括掉头发、腹泻、恶心呕吐的症状。
近年来在科学家不断的努力研究,发现癌细胞其实有许多专一的生长特性,且这都非正常细胞所需要,所以,针对这些专一生长的细胞去加以阻断,可以对肺癌的治疗带来更好的效果,并大幅降低对正常细胞的破坏及对人体的副作用,这也是靶向药物治疗与传统化学治疗最大的差别。
2010年后出现了靶向药,2018年后免疫进入我国肿瘤治疗的临床,这两类肺癌治疗进展取得了良好的临床效果。病急乱投医,门诊患者或家属经常要求开靶向药。那么,是不是所有的肺癌患者都可以应用靶向和免疫治疗呢?
另外,科技发展到现代,西医治疗肺癌取得了很大的进步,那么肺癌治疗中医就没有地位了吗?要回答上述问题,就要了解肺癌治疗的探索历程。
中医早就有治疗肺癌的记录,肺癌是西医的名称,中医叫“肺岩”,中医认为肿瘤的发生是因本虚标实即正虚邪实的情况,常采用(1)调补脾胃是前提。(2)扶助正气是根本。(3)软坚散结是关键的治疗策略。
而西医治疗肺癌也经历了漫长的探索过程,逐渐形成了手术、化疗、放疗靶向治疗、免疫治疗、介入等的综合治疗措施。就拿过去50年肺癌治疗的进展来讲:上世纪70年代初期,人们才开始探索将化疗应用于肺癌治疗。这是由于在此之前的化疗药物对肺癌没有效果。大概在1994年,含铂两药方案才首次被批准用于肺癌的治疗,1995年~2000年,含铂两药方案在肺癌治疗的领域里进行了广泛的应用。
由于人类基因组学的完成,二十一世纪以来肿瘤分子生物学发展很快。科学家们在不断探索癌症的分子生物学发病机理时,就意识到如果能够针对癌症的特异性分子变化给予有力的打击,将会大大改善治疗效果,引发抗癌治疗理念的变革。
到了2010年之后,人们发现了更多的肿瘤的分子靶点。自此肺癌的个体化治疗才开始发展起来,才有了现在驱动基因指导下的个体化治疗,和未来的精准医疗在肺癌上的应用,临床从针对特定器官的治疗转变为针对特定分子靶点的治疗。
所谓的分子靶向治疗,是在细胞分子水平上,针对已经明确的致癌位点(该位点可以是肿瘤细胞内部的一个蛋白分子,也可以是一个基因片段,亦可以叫肺癌的启动基因),来设计相应的治疗药物,药物进入体内会特异地选择致癌位点来相结合发生作用,使肿瘤细胞特异性死亡,而不会波及肿瘤周围的正常组织细胞,所以分子靶向治疗又被称为“生物导弹”。分子靶向治疗之所以受到密切关注,并引起研究者不断探究的兴趣,是因为它以肿瘤细胞的特性改变为作用靶点,在发挥更强的抗肿瘤活性的同时,减少对正常细胞的毒副作用。这种有的放矢的治疗方法为肿瘤治疗指明了新的方向,所以叫靶向治疗。
迄今为止,很多靶向药物已经在临床起了极其重要甚至是奇迹般的作用。但是,不同的肺癌类型,甚至同一类型的肺癌、不同个体肺癌细胞的致癌位点不同,所以首先要知晓肺癌患者癌细胞的驱动基因,这就要求进行对患者的肿瘤细胞进行基因测序,寻找个体肿瘤的驱动基因;另外,对于临床医生来讲,更重要的是针对驱动基因的治疗可以达到50%以上的缓解率和6个月以上的无疾病生存时,这个驱动基因才可以算有意义,否则可能没有临床意义;还有,近几年,随着驱动基因不断被发现,人们对肺癌的驱动基因了解也愈发深入,不同的驱动基因突变率不同,治疗效果、药物反应和预后都不同,甚至发现,同一种药物对同一个驱动基因的不同位点上发生的突变都有不同的疗效,而且,当一种药出现耐药性后,就会出现新药抵抗耐药性,而新药很快又被发现有新的耐药性。因此,现在肺癌不是一种病,而是很大的一组病。现在临床医生最迫切的需求是针对不同的驱动基因,找到有效的、易于检测的生物标志物。
特别是肺腺癌患者EGFR突变(一种肺癌启动基因)率较高,个体化治疗在这类肺腺癌患者取得了很好的疗效,目前临床已有三代针对肺癌EGFR突变的靶向药物可用。
靶向药物这么有效,是不是所有患者都能吃?
这里就要给大家普及一下肺癌的分类知识,目前,肺癌分两大类:小细胞肺癌和非小细胞肺癌,而非小细胞肺癌中主要有腺细胞癌、鳞状细胞癌、大细胞癌等。对小细胞肺癌、鳞状细胞癌、大细胞癌等目前尚无靶向治疗药物,而肺腺癌患者只有靶基因突变患者才有效,野生型无效。对于我国肺腺癌患者而言,有50%以上的人存在EGFR突变,也就是说,只有大约50%的肺腺癌患者才可以应用靶向药治疗,另外50%左右的腺癌患者、以及小细胞肺癌、肺鳞状细胞癌等患者使用靶向药治疗不仅无效,可能还有害。根据肺癌治疗指南,如果发现有肺癌的突变,就可用靶向药物进行治疗,但是如果检测结果为阴性,吃靶向药物的话疾病进展风险和死亡风险就会增加。这就是说,如果检查确认有突变,才能吃靶向药;突变检测结果未明确的患者及非突变患者,不要冒险吃靶向药物治疗,这些患者更适合进行化疗等其他治疗方法。
靶向药物种类多
到底该如何选择呢?
虽然近年来临床上的经验都告诉我们,靶向治疗的成效会比化学治疗好,但并非每位肺癌患者都可以使用靶向治疗。
靶向药物是一种精准医疗,患者在确诊为肺癌后,需先经过基因检测,事先找出患者是否拥有特定的癌细胞基因,才能针对特定的基因,对症下药。原则上肺腺癌治疗最重要的就是基因突变的类型要先检验区分出来。
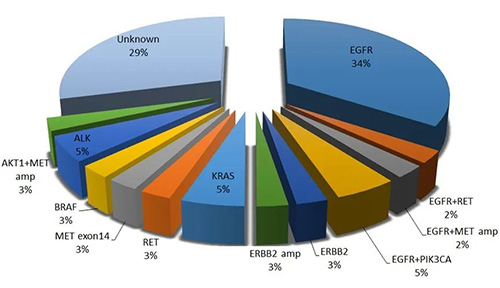
目前肺腺癌有好几种基因突变类型都有靶向药物可治疗。东方亚洲人最常见EGFR基因突变,大约占50%,其次则是ALK基因突变大约占3~5%,而ROS1与BRAF则各占1%左右,而这些都有对应的靶向药物可治疗;所以,若是肺腺癌能够找到特定基因突变,可接受不同种类的靶向药物治疗,存活期相较过去有极大的进步。
国际上治疗EGFR突变第一线治疗目前包含第一、二、三代靶向药物。东方人使用第一代第二代靶向药物大约可持续治疗10个月到1年,若是出现抗药性T790M基因突变,接续使用第三代靶向药物,约可治疗10个月,半数病人皆可存活2至3年以上,相对于过去只有传统化疗没有接续的靶向药物,对整体的预后改善很多。
根据研究,并不是所有病人都有机会在第二线接续到第三代靶向,只有约一半病人有T790M基因突变可接续第三代靶向,没有T790M基因突变的病人就会考虑以化疗为主的治疗,或是进一步以次世代定序基因检测来寻找其他亦有对应靶向药物但较少见的基因突变。
壮年罹患EGFR突变肺腺癌
临床上有位50多岁男性患者,很乐观且爱运动,正值壮年得知罹患EGFR突变肺腺癌;他先是吃第一代靶向药物,但7、8个月后即出现抗药性,但仍积极接受肿瘤次世代基因定序测验,结果发现T790M抗药性基因以及另一种RET融合基因共存,目前患者接受第三代EGFR靶向药物以及RET靶向药物联合治疗,肿瘤反应相当良好。
最后需再次提醒,若有肺癌家族史及抽烟高危险族群,应定期做健康检查,以早期诊断并及早治疗。
若是发现疾病时属于晚期;医师也特别呼吁,治疗肺癌不需绝望,配合医师积极接受有必要的基因检测,寻找最适合自己的靶向药物,必能发挥最佳疗效,重拾原有生活质量。
从上述的知识可以看出肿瘤基因检测的重要性。未来晚期肺癌个体化治疗:活检—治疗—耐药—再活检—再治疗。二代基因测序技术(高通量检测,NGS)毫无疑问将会成为重要的检测手段,它可以一侧检测上百种甚至上千种突变位点,使临床医生知晓患者是否适合靶向治疗、化疗药物那个敏感、是否耐药、是否为免疫治疗受益人群,因此,更重要的是不断进行活检,找到耐药,然后治疗。而针对驱动基因治疗的发展可能很快就会达到瓶颈期,也许未来“精准免疫治疗”能够获得突破,从而实现肺癌患者OS超过5年,成为慢性疾病的目标。
从以上的知识大家就可以知道,不是所用肺癌患者都可以应用靶向药物和免疫治疗,只有部分肺癌患者有效果,多数患者仍需要其他综合方法治疗。只有精准的检测,才能精准的治疗!
药物的副作用
编辑
分子靶向治疗的药物也有一定的毒副作用。常见的分子靶向治疗药物的不良反应如下:
⒈易瑞沙:腹泻、皮疹、瘙痒、皮肤干燥和痤疮等;
⒉特罗凯:腹泻、皮疹、肝毒性等;
⒊格列卫:下肢水肿、皮疹、消化不良;
⒋索拉非尼:手足综合征、疲乏、腹泻、皮疹、高血压、脱发等;
⒌美罗华:发热、寒战、恶心、头疼、乏力等;
⒍西妥昔单抗:皮疹、疲倦、腹泻、恶心、肺毒性、发热等;
⒎贝伐单抗:胃肠道穿孔、出血、高血压、肾病综合征、充血性心衰等;
⒏恩度:心脏毒性、腹泻、肝功能异常、皮疹等。
李少民 西安交大二附院,周三上午胸外科门诊,电话及微信号:13572051487 欢迎垂询!

上一篇: 如何鉴别肺结节的良恶性?
下一篇: 那些人需要进行肺结节筛查?






.jpg)








