《新型冠状病毒感染基层诊治专家建议》发布
一、新型冠状病毒感染的诊断
1. 诊断原则
1) 根据流行病学史、临床表现、实验室检查等综合分析,作出诊断。
2) 新冠病毒核酸检测阳性为确诊的首要标准。
2. 诊断标准
1) 具有新冠病毒感染的相关临床表现。
2) 新冠病毒核酸/抗原检测阳性。
3. 病史采集
1) 临床表现:发热、鼻塞、流涕、咽干、咽痛、味觉嗅觉减退、咳嗽、咳痰、呼吸困难、心慌、胸闷、乏力、头昏、头痛、肌痛、腹泻等症状特点及起病时间、诊治经过。
2) 新冠疫苗接种史、流行病学史及核酸或抗原结果:新冠疫苗接种时间及种类,发病前1周内有无与新型冠状病毒感染者接触史,有无聚集性发病,有无新型冠状病毒核酸和/或抗原检测结果。
3) 一般资料(年龄、性别、职业、居住地、吸烟饮酒史)。
4) 既往病史及用药史,注意关注基础疾病情况,如心脏、颅脑、肺脏、肾脏、肝脏等慢性疾病,糖尿病、自身免疫性疾病以及恶性肿瘤等。
5) 体格检查关注点,包括生命体征的评估、精神状态的评估(有无淡漠、烦躁以及意识不清等)、有无紫绀、指氧饱和度、肺部有无干湿性啰音、心脏查体等。
4. 辅助检查
1) 必要检查:血常规、C反应蛋白(CRP)、新型冠状病毒核酸/抗原、指氧饱和度。
2) 推荐检查:根据患者病情可行D二聚体、白介素-6(IL-6)、降钙素原(PCT)、肌钙蛋白、心肌酶、肝功、肾功、电解质、心电图、血气分析(注意记录吸氧条件),胸部X线片,配备CT的基层医疗机构尽量完善胸部CT检查。
5. 影像学检查
1) 怀疑肺炎时可进行胸部X线或胸部CT检查。
2) 胸部X线检查采用后前位胸片联合侧位X线胸片以提高病灶检出率。
3) 胸部CT检查可采用平扫或低剂量平扫。新型冠状病毒肺炎病灶多见于肺野外带,以下肺多见,呈现单灶或多灶性浅淡磨玻璃影。重型/危重型者病灶增多,范围扩大,胸腔积液少见。
二、新型冠状病毒感染的临床分型
1. 轻型:
以上呼吸道感染为主要临床表现,如发热、乏力、咳嗽、咽痛等,未有呼吸困难与氧饱和度下降,影像学检查未见肺炎表现。
2. 中型:
持续高热>3天或(和)咳嗽、气促等,但呼吸频率(RR)<30次/分、静息非吸氧状态下指氧饱和度>93%,影像学可见特征性新冠病毒感染肺炎表现。
3. 重型:
1) 成人符合以下任意一项,且不能以新冠病毒感染以外的其他原因解释:
① 出现气促,RR≥30次/分;
② 静息非吸氧状态时,指氧饱和度≤93%;
③ 动脉血氧分压(PaO2)/吸氧浓度(FiO2)≤300mmHg;
④ 临床症状进行性加重,肺部影像学显示24-48小时内病灶明显进展>50%者。
2) 儿童符合以下任意一项:
① 超高热或持续高热超过3天;
② 出现气促(<2月龄,RR≥60次/分;2~12月龄,RR≥50次/分;1~5岁,RR≥40 次/分;>5岁,RR≥30次/分),除外发热和哭闹的影响);
③ 静息非吸氧状态时,指氧饱和度≤93%;
④ 出现鼻翼煽动、三凹征、喘鸣或喘息;
⑤ 出现意识障碍或惊厥;
⑥ 拒食或喂养困难,有脱水征。
4. 危重型:符合以下任意一项者可判断为危重型。
1) 出现呼吸衰竭,且需要机械通气;
2) 出现休克;
3) 合并其他器官功能衰竭需ICU监护治疗。
三、新型冠状病毒感染的鉴别诊断
1. 需与其他病毒引起的上呼吸道感染相鉴别。
2. 需与流感病毒、腺病毒、呼吸道合胞病毒等其他已知病毒性肺炎相鉴别。
1) 症状: 新型冠状病毒感染与流感病毒感染症状相似。流感患者中多以流涕、咽痛、肌痛、头痛和呼吸困难为主要症状,新发的嗅觉和/或味觉障碍较为不常见。
2) 辅助检查: 要尽可能采取快速抗原检测、多重PCR核酸检测等方法,对常见呼吸道病原体进行检测。与流感患者相比,新型冠状病毒感染者炎性标志物 (ESR、CRP)显著升高。
3. 细菌性肺炎
1) 症状: 细菌性肺炎患者大多有高热和感染中毒症状,早期咳嗽可不明显,常有脓痰,少有肌痛、嗅觉丧失。
2) 辅助检查: 细菌性肺炎患者血常规白细胞总数增加,中性粒细胞比例增加。胸部X线片显示肺纹理增多、磨玻璃阴影或斑片状阴影。胸部CT检查可见片状密度增高阴影,边缘模糊。
4. 非感染性疾病如血管炎、皮肌炎和机化性肺炎等鉴别
1) 症状: 与新型冠状病毒感染者相似,可表现为肌痛、肌肉压痛、皮疹等。
2) 辅助检查: 根据相关临床表现以及血清学、电生理和组织病理学特征进行诊断。
5. 儿童病例出现皮疹、黏膜损害时,需与川崎病鉴别
1) 症状: 川崎病患儿多有发热,伴皮疹 (多形性,但并非水疱或大疱状)、唇红干燥皲裂、口咽部黏膜弥漫充血、双侧球结膜充血、四肢末端改变、颈部淋巴结肿大等表现。
2) 辅助检查: 所有怀疑川崎病的患儿都需要进行心电图、超声心动图检查。川崎病患儿炎性标志物(ESR、CRP)显著升高。
6. 与其他心脏疾病的鉴别
新型冠状病毒感染后可能引发病毒性心肌炎,症状变化较大且非特异,从轻症的乏力、心悸,到重症晕厥、严重呼吸困难、猝死等,各年龄段均可以发生。新型冠状病毒性心肌炎要与冠心病、非致命性心律失常等鉴别。
四、儿童新型冠状病毒感染临床特点
1. 儿童感染后临床表现与成人相似,高热相对多见;
2. 部分病例症状可不典型,表现为呕吐、腹泻等消化道症状或仅表现为反应差、呼吸急促;少数可出现声音嘶哑等急性喉炎或喉气管炎表现或喘息、肺部哮鸣音,甚至严重呼吸窘迫,及时转诊;
3. 少数出现热性惊厥,极少数患儿可出现脑炎、脑膜炎、脑病甚至急性坏死性脑病、急性播散性脑脊髓膜炎、吉兰-巴雷综合征等危及生命的神经系统并发症,及时转诊;
4. 也可发生儿童多系统炎症综合征(MIS-C),主要表现为发热伴皮疹、非化脓性结膜炎、黏膜炎症、低血压或休克、凝血障碍、急性消化道症状及惊厥、脑水肿等脑病表现,一旦发生,病情可在短期内急剧恶化,早期识别并及时转诊。
五、新型冠状病毒感染重型和危重型高危人群
1. 年龄≥65岁,尤其是未全程接种新型冠状病毒疫苗者;
2. 有心脑血管疾病(含高血压)、慢性肺部疾病、糖尿病、慢性肝脏、肾脏疾病、肿瘤、恶性血液病、血液透析等基础疾病患者;
3. 免疫功能缺陷(如艾滋病患者、长期使用皮质类固醇或其他免疫抑制药物导致免疫功能减退状态);
4. 肥胖(BMI≥30kg/m2);
5. 晚期妊娠和围产期女性;
6. 重度吸烟者(>400支/年);
7. 儿童合并有某些基础疾病(先天性心脏病、支气管肺发育不良、慢性肺病、呼吸道畸形、神级系统发育落后、神经肌肉疾病、异常血红蛋白、重度营养不良等)、或免疫缺陷或低下患儿(长期使用免疫抑制剂)、肥胖症患儿及早产新生儿。
六、高危重症预警指标
主要从呼吸困难程度、呼吸频率、伴随症状、指氧饱和度、外周血淋巴细胞计数、CRP、胸部影像学等方面判断。
有以下指标变化之一应警惕病情恶化:
1. 成人
1) 呼吸困难进行性加重;
2) 呼吸频率增快,出现三凹征、紫绀等;
3) 出现胸痛、跌倒、神志改变(如嗜睡、意识模糊、行为改变、难以唤醒等)、严重呕吐或腹泻、低血压、尿量减少等;
4) 指氧饱和度进行性降低;
5) 外周血淋巴细胞计数进行性降低;
6) CRP 水平进行性升高,尤其注意关注CRP ≥75mg/L;
7) D-二聚体等凝血功能相关指标明显升高;
8) 胸部影像学显示肺部病变明显进展。
2. 儿童
1) 高热不退,尤其是持续高热超过 3 天;
2) 呼吸频率增快(<2月龄,RR≥60次/分;2~12月龄,RR≥50 次/分;1~5岁,RR≥40次/分;>5岁,RR≥30次/分)(除外发热、哭闹等干扰因素);
3) 呼吸困难进行性加重(气促、呼吸费力等);
4) 查体出现三凹征、紫绀等;
5) 精神萎靡、嗜睡、呕吐、惊厥等神经系统症状;
6) 出现声音嘶哑、饮水呛咳、吸气性喉鸣等喉炎症状;
7) 指氧饱和度进行性降低;
8) 外周血淋巴细胞计数降低和/或血小板减少;
9) CRP水平进行性升高;
10) 肺部影像学显示双侧或多肺叶浸润、胸腔积液或短期内病变快速进展,头颅CT显示明显脑水肿或下丘脑改变;
11) 有基础疾病(先天性心脏病、支气管肺发育不良、呼吸道畸形、异常血红蛋白、重度营养不良等)、有免疫缺陷或低下(长期使用免疫抑制剂);
以上预警指标中的辅助检查项目,基层医疗机构医生可根据本机构实际可及情况选择参考。
七、新冠感染分级诊疗路径
1. 分级诊疗原则
1) 轻型或者中型的病例,采取居家治疗或就近就地治疗方式,由基层医疗机构提供规范化的治疗。
2) 有严重基础疾病的感染者以及部分重型和危重型病例,由基层医疗机构转至上级医院。
3) 特殊人群的救治,尤其是孕产妇、新生儿、血液透析、肿瘤放化疗患者由原就诊医院优先救治,若出现重症情况,及时转诊。
2. 转诊路径
1) 一般转诊
① 高热不退或体温过低(体温小于等于35℃);
② 咳嗽严重影响睡眠,伴或不伴咳黄痰;
③ 中重度呼吸困难、厌食、呕吐或腹泻;
④ 静息非吸氧状态下指氧饱和度 ≤ 93%;
⑤ 新出现心电图异常,或原有基础上出现新变化;
⑥ 淋巴细胞计数进行性下降,CRP 指标明显升高;
⑦ 原有基础疾病加重;
⑧ 其他需要转诊至上级医院进一步诊治的情况,如胸部CT 检查、各种化验等。
2) 紧急转诊
① 静息非吸氧状态下,指氧饱和度 ≤ 90%;
② 重度呼吸困难,成人呼吸频率≥30 次/min(<2 月龄儿童,呼吸频率≥60 次/min;2~12 月龄,呼吸频率≥50 次/min;1~5 岁,呼吸频率≥40 次/min;5 岁以上同成人);
③ 心率持续 ≥ 120 次/min;
④ 心悸、胸痛,伴有心电图异常或心肌酶异常;
⑤ 神志淡漠、嗜睡或昏迷;
⑥ 出现休克;
⑦ 孕妇突然出现腹痛,且进行性加重;孕妇自觉胎动减少或停止;怀孕期间新出现的阴道出血或流液;
⑧ 小儿出现拒食或喂养困难,有脱水症,出现意识障碍或惊厥,鼻翼煽动、三凹征等;
⑨ 其他需要紧急转诊的情况。
八、基层新型冠状病毒感染者重症识别与处理流程图
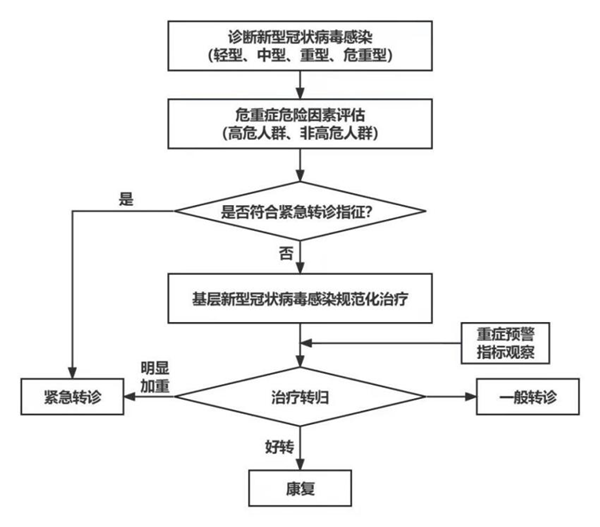
图1. 基层新型冠状病毒感染者重症识别与处理流程图
九、新型冠状病毒感染治疗
1. 一般对症治疗
1) 按呼吸道传染病要求隔离治疗。
2) 急性期卧床休息。保证充分的热量摄入、营养均衡,摄入优质蛋白;注意电解质平衡,维持内环境稳定。对于呕吐、腹泻、食纳差的患者,或持续高热的患者,适当补液治疗,对于老年人或有心脏基础疾病的人群,注意控制补液量,警惕心衰发生。
3) 患者常出现发热、头痛、浑身酸痛,若高热不退,体温38.5℃以上,可服用对乙酰氨基酚、布洛芬等,避免服用多种“感冒药“和超剂量用药,退热过程中适当增加水分摄入。干咳患者可使用右美沙芬、复方甘草片、福尔可定等镇咳药。痰多不易咳出患者可使用溴己新、氨溴索、乙酰半胱氨酸、愈创甘油醚、桉柠蒎胶囊、复方桃金娘油等祛痰药物。腹泻患者以补液和维持电解质稳定为主,首选经口补液,可加用肠道益生菌。首次就诊的新冠感染患者很少合并细菌感染,新冠本身也可引起长时间发热、脓涕或脓痰,如果患者没有合并白细胞增多、局灶性细菌感染影像表现、PCT升高等,不必使用抗菌药物。
2. 氧疗和呼吸支持
静息非吸氧状态下指氧饱和度≤93%,或活动后指氧饱和度≤90%,伴或不伴呼吸窘迫,均需持续氧疗。基层医疗卫生机构可采样的氧疗方式一般为鼻导管或面罩氧疗。治疗目标为鼻导管或面罩氧疗1-2小时后,指氧饱和度达到94%~98%,呼吸窘迫改善,否则应使用经鼻高流量氧疗或无创通气,若无经鼻高流量氧疗或无创通气条件,应尽快转上级医院就诊。
3. 俯卧位通气
具有重症高危因素、病情进展较快的中型患者,应当给予规范的俯卧位治疗,建议每天不少于12小时,应趴尽趴,可配合叩击背部,鼓励患者咳嗽咳痰。
4. 口服小分子抗病毒药物
抗病毒药物建议在病程早期使用(发病5天内),建议重点应用于有进展为重型高风险因素的轻型和中型患者。在基层卫生机构,如果患者有可靠的流行病学史,典型的新型冠状病毒感染症状,外周血白细胞计数不高,且具有进展为重症的高危因素,可尽早启动小分子抗病毒药物治疗。
1) 奈玛特韦片/利托那韦片组合包装。适用人群为发病 5天以内的轻、中型且伴有进展为重症高风险因素的成年患者。用法:奈玛特韦 300mg与利托那韦 100mg 同时服用,每12小时1次,连续服用 5 天。使用前应详细阅读说明书,不得与哌替啶、雷诺嗪等高度依赖 CYP3A 进行清除且其血浆浓度升高会导致严重和(或)危及生命的不良反应的药物联用。只有母亲的潜在获益大于对胎儿的潜在风险时,才能在妊娠期间使用。不建议在哺乳期使用。中度肾功能损伤者应将奈玛特韦减半服用,重度肝、肾功能损伤者不应使用。
2) 阿兹夫定片。用于治疗中型新冠病毒感染的成年患者。用法:空腹整片吞服,每次 5mg,每日1次,疗程至多不超过14天。使用前应详细阅读说明书,注意与其他药物的相互作用、不良反应等问题。不建议在妊娠期和哺乳期使用,中重度肝、肾功能损伤患者慎用。
3) 莫诺拉韦胶囊。适用人群为发病 5 天以内的轻、中型且伴有进展为重症高风险因素的成年患者。用法:800 毫克,每 12 小时口服 1 次,连续服用 5 天。不建议在妊娠期和哺乳期使用。
5. 糖皮质激素的应用
1) 对于病情较轻,无需氧疗的患者,不应使用糖皮质激素。
2) 对于社区就诊的发病初期患者,如有基础疾病与高龄等高危因素,或需要氧疗的中型患者,评估无激素使用禁忌后,可以使用糖皮质激素。用法为地塞米松(0.75 mg/片)或者泼尼松(5 mg/片),每日4-6片口服。若治疗72小时后疾病仍然出现进展,不吸氧难以维持正常的氧饱和度,则需转诊上级医院治疗。治疗72小时后病情显著缓解者,可减量2-3片/日,再治疗3-5日。
3) 对于氧合指标进行性恶化、影像学进展迅速、机体炎症反应过度激活状态的重型和危重型患者,应尽快转诊至上级医院,在等待转诊期间应尽早使用糖皮质激素,建议地塞米松5 mg/日或甲泼尼龙40 mg/日,不超过10天,避免长时间、大剂量使用糖皮质激素,以减少副作用。
在激素的使用过程中,注意观察相关的不良反应,包括感染、代谢紊乱(血糖、水电解质)、消化道出血倾向、血压升高等。
6. 抗凝治疗
1) 具有重症高风险因素、病情进展较快的中型病例,以及重型和危重型患者,无禁忌症情况下可给予低分子肝素或普通肝素。发生血栓栓塞事件时,按照相应指南进行治疗。
2) 低分子肝素剂量为60~100 U/kg/d,每天分1~2次使用,皮下注射,抗凝治疗应持续14天或直至其转入ICU 或出院。抗凝治疗的禁忌证包括血小板<50×109/L、血红蛋白<80g/L、需双联抗血小板治疗、既往30天内因出血需急诊就诊、出血性疾病病史、遗传性或活动性获得性出血性疾病。严重肾功能不全者推荐普通肝素。使用期间注意监测凝血和血小板。
7. 中医治疗
新冠病毒感染属于中医“疫”病范畴的“湿毒疫”。疫毒自口鼻而入,主要病位在肺,亦可累及脾、胃等多个脏器。“湿”是特征、“毒”是根本。湿毒可因患者素体以及时令节气、地区气候等寒化、热化、燥化等。根据本次陕西疫情特点,制定该简便中医方案,主要适合发病期轻型、中型和恢复期患者,具体如下:
发病期:
1) 基础症状:发热、有汗或无汗、身体酸痛、咽痒咳嗽或咽干痛,鼻塞流涕,舌红,苔白腻,脉浮。
2) 基础方:(大青龙汤合平胃散):生麻黄9克,桂枝9克,生石膏20克,苦杏仁10克,甘草9克,苍术10克,茯苓15克,厚朴10克,藿香9克,柴胡10克,黄芩9克。
3) 加减:
① 头痛身痛:加羌活10g、白芷10g、葛根10g。
② 咽痛:射干15g、牛蒡子10g、桔梗10克。
③ 咳嗽:加瓜蒌皮10g、桔梗10g、紫菀10克。
④ 恶心、呕吐或腹泻:加砂仁6g、木香10g。
根据发病期患者的不同症状特征和变化,给与基础方加减。老人、儿童以及体弱者酌减。
恢复期:
1) 乏力、纳差、舌淡,苔白腻或薄白:炙黄芪 30g、党参 15g、炒白术 10g、茯苓 15g、陈皮 10g、法半夏 9g、藿香 10g、砂仁 6g (后下)、甘草 6g。
2) 咳嗽(痒咳,呛咳或夜咳)、咳痰不爽,苔薄白:桔梗9g、荆芥10g、紫苑10g、炙百部10g、白前10g、桑叶6g、杏仁10g、浙贝6g、陈皮10g、炙甘草9g、射干10g、蝉蜕3g
以上中药服用方法:水煎服,每日1剂,每剂水煎400ml,分2~4次温服。老人、儿童以及体弱者酌减。
针对重症、危重症患者以及其他情况,参照《新型冠状病毒感染诊疗方案(试行第十版)》进行。
十、新冠病毒感染的康复治疗
1. 呼吸急促
1) 保持冷静,减轻心理焦虑,必要时可短时口服抗焦虑药物缓解。
2) 可采取各种缓解呼吸急促的体位,尝试哪一种有效。
3) 若出现轻微活动后即出现明显的气短,采用任何缓解呼吸急促的姿势后都无法改善;在某些姿势、活动或锻炼期间感到胸痛、心跳加速或头晕;出现面部、手臂和腿部的无力,尤其是在一侧身体上出现,及时就诊。
2. 咳嗽
1) 咳嗽较轻者不需要使用止咳的药物;咳嗽严重,影响休息和睡眠,需要口服止咳的药物治疗。
2) 尝试“停止咳嗽练习”,尝试鼻子呼吸可部分缓解咳嗽症状。
3. 乏力
1) 症状较轻者保持充足的睡眠,日常生活节奏规律,合理制定工作计划。
2) 症状较轻微而无呼吸困难,治疗基础疾病同时,可适当予以补气药物。
4. 心悸
1) 保持积极心态,调节生活作息,保持充足睡眠,加强营养,多摄入富含蛋白质和维生素的食物,提高机体抗病能力。
2) 若心悸症状明显,每分钟搏动持续超过100次、小于60次,或出现不规律搏动,需警惕病毒性心肌炎的发生,建议及时就诊。
5. 疼痛
1) 调整日常活动的节奏是控制疼痛的关键之一。
2) 保持良好的睡眠有助于减轻疼痛症状。
3) 出现明显胸痛,应及时前往医疗机构就诊。
6. 嗅觉和味觉下降
1) 每天刷牙两次,确保口腔卫生。
2) 进行嗅觉训练,每天闻柠檬、玫瑰、丁香和桉树,一天两次,每次20秒。
7. 恢复期主要心理问题和康复建议
1) 放松训练:呼吸放松调整和肌肉放松调整,冥想、正念减压疗法、意念或可视化导引、沐浴、芳香疗法、太极、瑜伽等。
2) 保证充足的睡眠。
3) 保持社交,适度锻炼。
8. 恢复期营养支持
1) 营养均衡,少量多次,保证每日适量蔬菜、水果的摄入。
2) 多喝水,同时摄入充足蛋白质、铁和钙。
3) 对食欲较差、膳食不足的患者可在医师指导下,选择适宜肠内营养制剂。
4) 老人根据身体状况,充分休息2周后再循序渐进恢复运动。注意保持积极良好心态,规律作息,保证充足睡眠。
参考文献:
1. 新型冠状病毒感染诊疗方案(试行第十版)
2. 上海市新型冠状病毒感染诊治规范与分级诊疗流程(基层医疗机构简版)
3. 新型冠状病毒感染基层诊疗和服务指南(第一版)
4. 关于在城乡基层充分应用中药汤剂开展新冠病毒感染治疗工作的通知






.jpg)
